Analizar los casos de tuberculosis (TB) en una cohorte de pacientes con lupus eritematoso sistémico (LES) y comparar la frecuencia y características de la TB en nuestra serie con las de otras series publicadas; identificar características diferenciales entre los pacientes que presentaron TB y los que no la presentaron, y evaluar si las formas más graves se relacionaron con dosis más altas de glucocorticoides (GC) u otros inmunosupresores.
Material y métodoAnálisis descriptivo de 13 pacientes con TB de una serie de 789 pacientes con LES. Revisión de las historias clínicas de los casos. Búsqueda bibliográfica en MEDLINE-PubMed de las series LES/TB publicadas, utilizando los términos «infection», «tuberculosis», «lupus erythematosus». Estudio comparativo de casos (LES/TB+) y controles (LES/TB–) en cuanto a las características clínicas, de laboratorio y el tratamiento realizado, mediante test χ2 y test exacto de Fisher.
ResultadosTrece pacientes estuvieron afectados por TB (10 mujeres, con edad media de 36 años; DE de 11,2, y prevalencia del 1,6%). Se diagnosticaron 9 primoinfecciones (69,2%) y 4 reactivaciones (30,8%). El diagnóstico se confirmó mediante aislamiento microbiológico (baciloscopia y/o cultivo) en 11 casos (84,6%). La afectación pulmonar fue la más frecuente (69,2%). Ocho pacientes (61,5%) presentaron formas extrapulmonares, de las que 6 (46%) fueron diseminadas. En el momento del diagnóstico, 9 pacientes (69,2%) recibían tratamiento con GC. Fallecieron 4 pacientes (30,8%). La afectación muscular fue más frecuente en el grupo casos (p < 0,05).
ConclusionesLa TB en nuestra serie supuso una alta mortalidad (30,8%) en los enfermos con LES. Las formas extrapulmonares representaron el doble con respecto a la observada en la población general. Los pacientes que recibieron dosis mayores de GC fueron los que presentaron formas más graves de TB. Los datos son similares a los publicados en la mayoría de las series nacionales y extranjeras.
1) To study tuberculosis (TB) infection in a cohort of patients with systemic lupus erythematosus (SLE) and to compare its frequency and characteristics with that of others series. 2) To look for differential characteristic among SLE patients with and without TB. 3) To investigate if there was any relationship between TB's most severe forms and higher doses of glucocorticoids (GC) or other immunosuppressants.
Patients and MethodRetrospective review of medical records of 789 SLE patients and description of the clinical characteristics of 13 cases of active TB infection among them. Bibliographical search in MEDLINE-PubMed of the SLE/TB series published, using the terms: infection, tuberculosis, systemic lupus erythematosus. Comparative study of clinical, biological and therapeutic differences between cases (SLE/TB+) and controls (SLE/TB) using χ2 and Fisher exact test.
ResultsThirteen patients with active tuberculosis were detected (10 women, average age 36 years/SD 11,2/prevalence 1,6%). Nine (69,2%) of them were primary infections and 4 (30,8%) reactivations. Microbiological diagnosis (smear examination for acid-fast bacilli and/or culture on Lowestein-Jensen medium) was established in 11 patients (84,6%). TB Pulmonary manifestations was present in 9 patients (69,2%) and extra-pulmonary manifestations were found in 8 [(61,5%); 6 of them (46%) were disseminated forms]. Nine (69,2%) patients were on GC therapy at the moment TB was diagnosed. Four of the TB patients died (30,8%). Myositis was more frequent in TB cases (p < 0,05). This data is similar to that reported in the literature.
ConclusionsIn our series, TB mortality was high (30,8%) in a patients with SLE. Frequency of extrapulmonary forms was double than that described in the Spanish population. Patients with higher GC dose had more severe forms of TB.
Los pacientes con lupus eritematoso sistémico (LES) tienen una mayor susceptibilidad a las infecciones, incluida la tuberculosis (TB)1–5. Aunque son numerosos los trabajos epidemiológicos recientes sobre la TB en distintas áreas poblacionales españolas, hasta la fecha sólo hemos encontrado 11 series publicadas (y recogidas en MEDLINE-PubMed) en las que se analizan, específicamente, las características de la TB en pacientes con LES: 9 extranjeras6–14 y solamente 2 españolas15,16. En la mayoría de ellas6–14 se concluye que en pacientes lúpicos son más frecuentes las formas extrapulmonares que en la población general, con excepción de una serie española recientemente publicada15. Los objetivos de este estudio son identificar los casos de TB diagnosticados en pacientes con LES seguidos en una unidad especializada desde enero de 1980 hasta enero de 2009; analizar las características clínicas, epidemiológicas, de patología asociada y evolutivas de la TB en dichos pacientes; comparar tanto la frecuencia como las citadas características de la infección por TB con las de las otras series publicadas en distintas áreas geográficas, dentro y fuera de nuestro país, recogidas en MEDLINE; identificar posibles características diferenciales entre los pacientes de la serie que presentaron TB y los que no estuvieron afectados, y determinar si los pacientes que presentaron formas más graves de TB estuvieron expuestos a dosis mayores de glucocorticoides (GC) u otros inmunosupresores.
Pacientes y métodoPara el registro se utilizó una base de datos en la que figuran numerosas variables referentes a características epidemiológicas, clínicas, datos complementarios (analíticos, radiológicos, microbiológicos), tratamiento y evolución de los pacientes con LES. Todos los pacientes incluidos cumplen los criterios clasificatorios para LES aceptados por el American College of Rheumatology en 199717.
Se analizó la serie registrada en nuestra base de datos (un total de 789) desde enero de 1980 hasta enero de 2009, identificando los casos de TB para posteriormente revisar las historias clínicas de dichos pacientes y recopilar los siguientes datos: antecedentes familiares de TB, año de diagnóstico de TB, localización de TB, resultado de prueba tuberculínica, tratamiento de la infección tuberculosa latente con isoniazida, confirmación microbiológica, tratamiento específico, tratamiento inmunosupresor realizado, tratamiento con GC en el momento del diagnóstico de TB y evolución del cuadro clínico. Las técnicas utilizadas para el aislamiento de micobacterias fueron las adaptadas al protocolo normalizado de trabajo del Servicio de Microbiología de nuestro hospital según el período considerado; medios sólidos (Lowenstein-Jensen) en la década de 1980 y principios de la de 1990 y medios líquidos desde mediados de la década de 1990 hasta la actualidad (Bactec® MGIT 960 y Bactec® Ahit 3D). Sólo se consideran aquellos casos en los que hubo confirmación microbiológica (baciloscopias o positividad del cultivo de micobacterias) y/o presencia de hallazgos clinicorradiológicos y respuesta a tratamiento compatibles. Por su interés clínico se incluyen pacientes en los que el diagnóstico de TB fue previo al diagnóstico de LES pero que presentaron reactivación de la enfermedad tras este último diagnóstico. No se incluyeron pacientes con TB previa al diagnóstico de LES sin reactivación posterior (estos pacientes sí se tuvieron en cuenta en el análisis global de la serie de LES).
Posteriormente, se diseñó un estudio de casos y controles para identificar posibles diferencias entre los pacientes de la serie que presentaron TB y los que no la presentaron. El grupo casos se denominó LES/TB+ y el grupo control se denominó LES/TB–. Se analizó la base de datos y se recogió lo siguiente:
- 1.
Características clínicas: presencia de fotosensibilidad, eritema nodoso/paniculitis, eritema malar, lupus discoide, afectación mucosa, fenómeno de Raynaud, artralgias/artritis, miositis, pericarditis, afectación pulmonar, renal, neurológica y síndrome seco.
- 2.
Hallazgos de laboratorio: anemia, anemia hemolítica, leucopenia, linfopenia, trombopenia, proteína C reactiva (PCR) (elevada si >5mg/l), serología luética positiva, ANA (título y patrón), anticuerpos anti-ADN nativo, anticuerpos anticentrómero y anticuerpos anticardiolipina.
- 3.
Tratamiento realizado: GC (dosis altas >30mg/día; bajas <30mg/día y bolos), AINE, ciclofosfamida, antipalúdicos, metotrexato, azatioprina, inmunoglobulinas y rituximab.
Los datos de ambos grupos se analizan mediante el cálculo de la media y desviación estándar (DE) para variables cuantitativas y de porcentajes para las variables cualitativas. Las distintas variables se compararon mediante test de χ2 o mediante el test exacto de Fisher (cuando fue necesario por el tamaño reducido de la muestra) estableciendo el nivel de significación estadística en valor inferior a 0,05.
Finalmente, se realizó una búsqueda bibliográfica en MEDLINE-PubMed introduciendo como palabras clave «infection», «tuberculosis» y «systemic lupus erythematosus».
Resultados1) Características generales de ambos grupos (LES/TB+ y LES/TB–)
Se identificaron 13 pacientes con TB, 10 mujeres y 3 varones, con una edad media en el momento del diagnóstico de LES de 36 años (DE de 11,2). No se incluyeron 2 casos en los que el diagnóstico de TB fue previo al de LES. La prevalencia de TB en la serie fue del 1,6%.
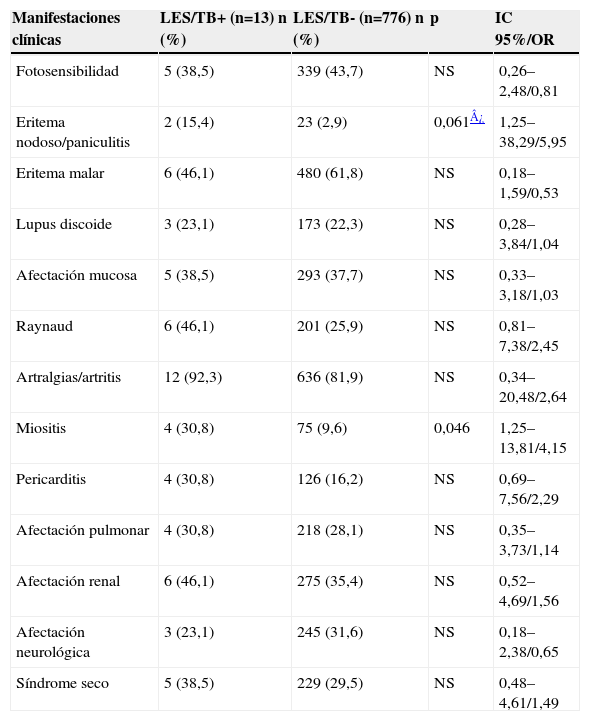
Las características clínicas, de laboratorio y el tratamiento realizado por ambos grupos así como su análisis comparativo se recogen en las tablas 1–3.
Comparación de características clínicas
| Manifestaciones clínicas | LES/TB+ (n=13) n (%) | LES/TB- (n=776) n (%) | p | IC 95%/OR |
| Fotosensibilidad | 5 (38,5) | 339 (43,7) | NS | 0,26–2,48/0,81 |
| Eritema nodoso/paniculitis | 2 (15,4) | 23 (2,9) | 0,061¿ | 1,25–38,29/5,95 |
| Eritema malar | 6 (46,1) | 480 (61,8) | NS | 0,18–1,59/0,53 |
| Lupus discoide | 3 (23,1) | 173 (22,3) | NS | 0,28–3,84/1,04 |
| Afectación mucosa | 5 (38,5) | 293 (37,7) | NS | 0,33–3,18/1,03 |
| Raynaud | 6 (46,1) | 201 (25,9) | NS | 0,81–7,38/2,45 |
| Artralgias/artritis | 12 (92,3) | 636 (81,9) | NS | 0,34–20,48/2,64 |
| Miositis | 4 (30,8) | 75 (9,6) | 0,046 | 1,25–13,81/4,15 |
| Pericarditis | 4 (30,8) | 126 (16,2) | NS | 0,69–7,56/2,29 |
| Afectación pulmonar | 4 (30,8) | 218 (28,1) | NS | 0,35–3,73/1,14 |
| Afectación renal | 6 (46,1) | 275 (35,4) | NS | 0,52–4,69/1,56 |
| Afectación neurológica | 3 (23,1) | 245 (31,6) | NS | 0,18–2,38/0,65 |
| Síndrome seco | 5 (38,5) | 229 (29,5) | NS | 0,48–4,61/1,49 |
IC: intervalo de confianza; LES: lupus eritematoso sistémico; NS: no significativo; OR: odds ratio; TB: tuberculosis.
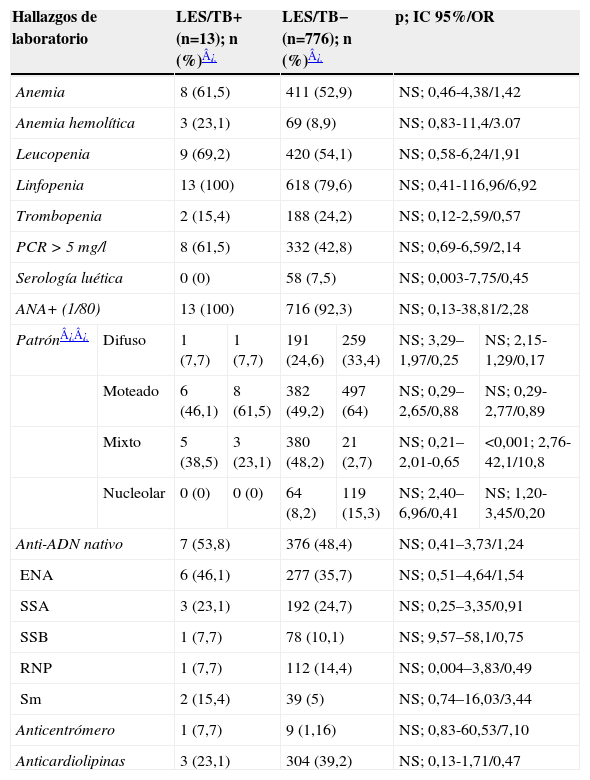
Características de laboratorio
| Hallazgos de laboratorio | LES/TB+(n=13); n (%)¿ | LES/TB− (n=776); n (%)¿ | p; IC 95%/OR | ||||
| Anemia | 8 (61,5) | 411 (52,9) | NS; 0,46-4,38/1,42 | ||||
| Anemia hemolítica | 3 (23,1) | 69 (8,9) | NS; 0,83-11,4/3.07 | ||||
| Leucopenia | 9 (69,2) | 420 (54,1) | NS; 0,58-6,24/1,91 | ||||
| Linfopenia | 13 (100) | 618 (79,6) | NS; 0,41-116,96/6,92 | ||||
| Trombopenia | 2 (15,4) | 188 (24,2) | NS; 0,12-2,59/0,57 | ||||
| PCR > 5 mg/l | 8 (61,5) | 332 (42,8) | NS; 0,69-6,59/2,14 | ||||
| Serología luética | 0 (0) | 58 (7,5) | NS; 0,003-7,75/0,45 | ||||
| ANA+ (1/80) | 13 (100) | 716 (92,3) | NS; 0,13-38,81/2,28 | ||||
| Patrón¿¿ | Difuso | 1 (7,7) | 1 (7,7) | 191 (24,6) | 259 (33,4) | NS; 3,29–1,97/0,25 | NS; 2,15-1,29/0,17 |
| Moteado | 6 (46,1) | 8 (61,5) | 382 (49,2) | 497 (64) | NS; 0,29–2,65/0,88 | NS; 0,29-2,77/0,89 | |
| Mixto | 5 (38,5) | 3 (23,1) | 380 (48,2) | 21 (2,7) | NS; 0,21–2,01-0,65 | <0,001; 2,76-42,1/10,8 | |
| Nucleolar | 0 (0) | 0 (0) | 64 (8,2) | 119 (15,3) | NS; 2,40–6,96/0,41 | NS; 1,20-3,45/0,20 | |
| Anti-ADN nativo | 7 (53,8) | 376 (48,4) | NS; 0,41–3,73/1,24 | ||||
| ENA | 6 (46,1) | 277 (35,7) | NS; 0,51–4,64/1,54 | ||||
| SSA | 3 (23,1) | 192 (24,7) | NS; 0,25–3,35/0,91 | ||||
| SSB | 1 (7,7) | 78 (10,1) | NS; 9,57–58,1/0,75 | ||||
| RNP | 1 (7,7) | 112 (14,4) | NS; 0,004–3,83/0,49 | ||||
| Sm | 2 (15,4) | 39 (5) | NS; 0,74–16,03/3,44 | ||||
| Anticentrómero | 1 (7,7) | 9 (1,16) | NS; 0,83-60,53/7,10 | ||||
| Anticardiolipinas | 3 (23,1) | 304 (39,2) | NS; 0,13-1,71/0,47 | ||||
ADN: ácido desoxirribonucleico; IC: intervalo de confianza; LES: lupus eritematoso sistémico; NS: no significativo; OR: odds ratio; PCR: proteína C reactiva; TB: tuberculosis.
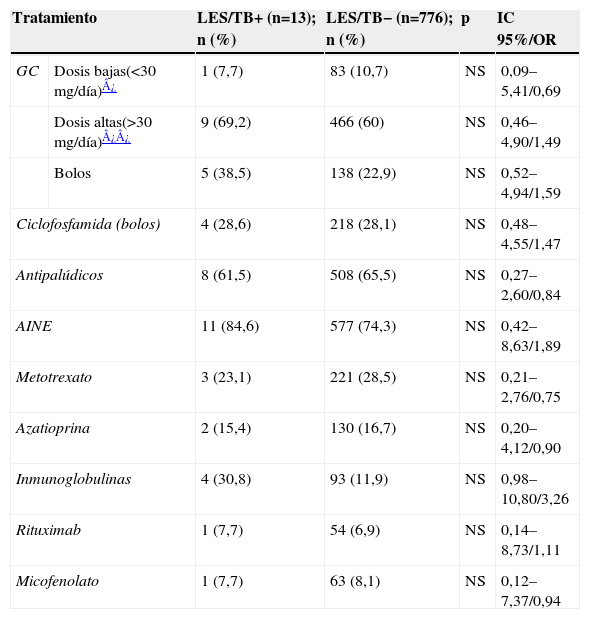
Tratamiento inmunosupresor e inmunomodulador
| Tratamiento | LES/TB+ (n=13); n (%) | LES/TB− (n=776); n (%) | p | IC 95%/OR | |
| GC | Dosis bajas(<30mg/día)¿ | 1 (7,7) | 83 (10,7) | NS | 0,09–5,41/0,69 |
| Dosis altas(>30mg/día)¿¿ | 9 (69,2) | 466 (60) | NS | 0,46–4,90/1,49 | |
| Bolos | 5 (38,5) | 138 (22,9) | NS | 0,52–4,94/1,59 | |
| Ciclofosfamida (bolos) | 4 (28,6) | 218 (28,1) | NS | 0,48–4,55/1,47 | |
| Antipalúdicos | 8 (61,5) | 508 (65,5) | NS | 0,27–2,60/0,84 | |
| AINE | 11 (84,6) | 577 (74,3) | NS | 0,42–8,63/1,89 | |
| Metotrexato | 3 (23,1) | 221 (28,5) | NS | 0,21–2,76/0,75 | |
| Azatioprina | 2 (15,4) | 130 (16,7) | NS | 0,20–4,12/0,90 | |
| Inmunoglobulinas | 4 (30,8) | 93 (11,9) | NS | 0,98–10,80/3,26 | |
| Rituximab | 1 (7,7) | 54 (6,9) | NS | 0,14–8,73/1,11 | |
| Micofenolato | 1 (7,7) | 63 (8,1) | NS | 0,12–7,37/0,94 | |
AINE: antiinflamatorio no esteroideo; GC: glucocorticoides; IC: intervalo de confianza; LES: lupus eritematoso sistémico; NS: no significativo; OR: odds ratio; TB: tuberculosis.
2) Características de la TB (tabla 4)
Se diagnosticaron 9 primoinfecciones (69,2%) y 4 reactivaciones (30,8%) (3 pacientes con primoinfección en la infancia y uno con adenitis tuberculosa diagnosticada previamente al LES, no tratada por abandono, y con posterior reactivación tras el diagnóstico de LES). Sólo un paciente recibió quimioprofilaxis con isoniazida.
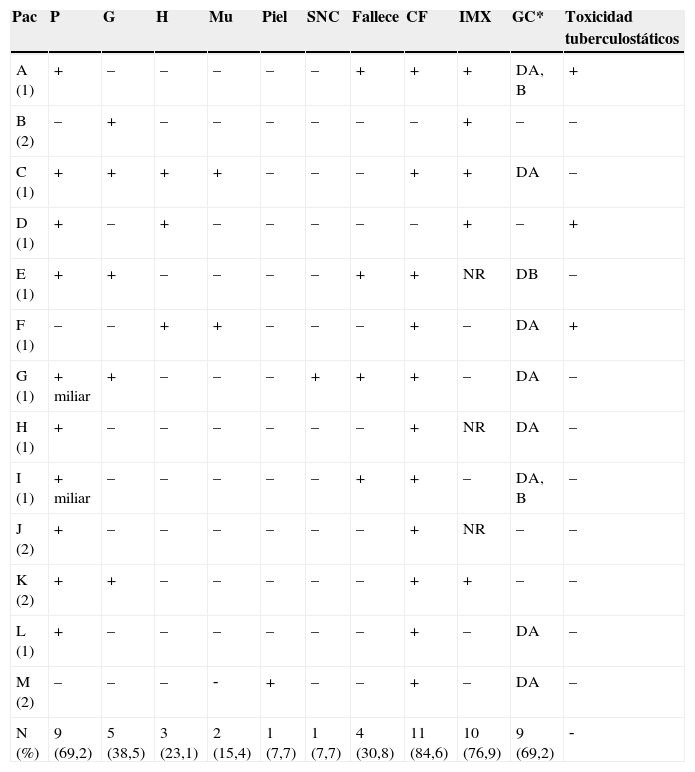
Características de tuberculosis en nuestra serie
| Pac | P | G | H | Mu | Piel | SNC | Fallece | CF | IMX | GC* | Toxicidad tuberculostáticos |
| A (1) | + | – | – | – | – | – | + | + | + | DA, B | + |
| B (2) | – | + | – | – | – | – | – | – | + | – | – |
| C (1) | + | + | + | + | – | – | – | + | + | DA | – |
| D (1) | + | – | + | – | – | – | – | – | + | – | + |
| E (1) | + | + | – | – | – | – | + | + | NR | DB | – |
| F (1) | – | – | + | + | – | – | – | + | – | DA | + |
| G (1) | + miliar | + | – | – | – | + | + | + | – | DA | – |
| H (1) | + | – | – | – | – | – | – | + | NR | DA | – |
| I (1) | + miliar | – | – | – | – | – | + | + | – | DA, B | – |
| J (2) | + | – | – | – | – | – | – | + | NR | – | – |
| K (2) | + | + | – | – | – | – | – | + | + | – | – |
| L (1) | + | – | – | – | – | – | – | + | – | DA | – |
| M (2) | – | – | – | ‐ | + | – | – | + | – | DA | – |
| N (%) | 9 (69,2) | 5 (38,5) | 3 (23,1) | 2 (15,4) | 1 (7,7) | 1 (7,7) | 4 (30,8) | 11 (84,6) | 10 (76,9) | 9 (69,2) | ‐ |
(1): primoinfección; (2): reactivación tras lupus eritematoso sistémico; B: bolos; CF: confirmación microbiológica; DA; dosis altas; DB: dosis bajas; G: ganglio; GC*: glucocorticoides en el momento del diagnóstico de tuberculosis; H: hueso; IMX: intradermorreacción de Mantoux; Mu: músculo; NR: no realizada; P: pulmón; Pac: paciente; SNC: sistema nervioso central.
El diagnóstico se confirmó mediante aislamiento microbiológico (baciloscopia y/o cultivo para micobacterias) en 11 casos (84,6%): baciloscopia positiva en 10 de ellos y aislamiento mediante cultivo en 5. En otros 2 pacientes no fue posible el diagnóstico microbiológico, aunque la combinación de diferentes datos (epidemiológicos, clínicos, radiológicos y anatomopatológicos) y la respuesta al tratamiento tuberculostático apoyaron el diagnóstico en su momento. Se trata concretamente de los pacientes B y D. La paciente B presentó una afectación exclusivamente ganglionar con hallazgos anatomopatológicos en la biopsia sugestivos de etiología de TB (linfadenitis granulomatosa caseificante) y tenía antecedentes familiares (una hermana con TB ganglionar) muy valorables. La paciente D presentó TB ósea (espondilodiscitis) y, posteriormente, pleuropulmonar; todo ello en el contexto de una silicotuberculosis. Los 2 casos respondieron a tratamiento anti-TB, lo que, en el conjunto de los datos citados, apoya aun más el diagnóstico. Se dispone del resultado de la prueba tuberculínica mediante intradermorreacción de Mantoux, en 10 pacientes; en 5 de éstos fue positiva (induración superior a 10mm) y en los 5 restantes fue negativa.
Nueve pacientes (69,2%) presentaron afectación pulmonar (se incluyen los casos con afectación pulmonar en el contexto de formas diseminadas): 5 casos con afectación unilateral (55,5%) y 4 con afectación bilateral (44,4%), y 2 casos con afectación de ganglios mediastínicos (diagnosticados de silicotuberculosis). El patrón radiológico fue consolidativo en 4 pacientes (44,4%), miliar en 2 pacientes (22,2%) y nodular en otros 2 pacientes (22,2%). Se apreció cavitación en 3 casos (33,3%) y afectación pleural en otros 3 casos (33,3%). Ocho pacientes (61,5%) presentaron formas extrapulmonares: 5 (38,5%) presentaron forma ganglionar, 3 (23,1%) presentaron forma ósea, 2 (15,4%) presentaron forma muscular, uno (7,7%) presentó forma cutánea y otro presentó afectación del sistema nervioso central. De las 8 formas extrapulmonares, 6 (46,2%) fueron diseminadas. La enfermedad fue, en un caso, multirresistente (además de multivisceral): absceso del músculo iliopsoas y subpectoral y afectación de los ganglios linfáticos periféricos, el hueso (espondilodiscitis) y el pulmón.
En el momento del diagnóstico de TB, 9 pacientes (69,2%) recibían tratamiento con GC; en 6 como tratamiento inmunosupresor único, en 2 asociado a bolos de ciclofosfamida y en uno asociado a ciclofosfamida y rituximab. Las formas más graves se observaron en los pacientes con dosis acumuladas más altas de GC (pacientes A, C, E, G, I).
Se dispone de la determinación de la PCR en el momento del diagnóstico de TB en 9 pacientes y estaba aumentada en 8 pacientes (88,8%). Tres de ellos tenían signos de actividad del LES (cutánea, articular, renal, general) y en los 5 restantes el proceso inmunopatológico estaba inactivo.
El tratamiento tuberculostático correcto pudo completarse con éxito en 9 pacientes (6 meses para las formas pulmonares y 9–12 meses para las formas extrapulmonares/diseminadas). Uno de estos pacientes sufrió toxicidad hepática por pirazinamida, que se resolvió tras su retirada y sustitución por estreptomicina, y, otro, sufrió toxicidad por isoniazida tras 2 meses de tratamiento (erupción cutánea e hipertransaminasemia) con buena respuesta tras su retirada y sustitución por etambutol. En ambos casos se completó el tratamiento con éxito. En 4 pacientes no fue posible completar el tratamiento por fallecimiento en el transcurso de éste: 3 pacientes (pacientes E, G, I) sufrieron sepsis (miliar en 2 casos y con resultados no concluyentes en la necropsia en el tercero) con fracaso multiorgánico tras 2 semanas de tratamiento tuberculostático en 2 casos y tras 7 semanas en otro. Los pacientes E y G presentaban un LES sin repercusión visceral grave y sólo el paciente G recibía tratamiento con GC a dosis altas; el paciente I presentaba un LES con afectación visceral grave (nefropatía lúpica) y recibía tratamiento con bolos de GC y ciclofosfamida cuando se diagnosticó la TB. Ninguno presentaba comorbilidad asociada al margen del LES y en ningún caso la edad superaba los 55 años. El cuarto paciente sufrió una diseminación tuberculosa broncogénica y hepatotoxicidad por rifampicina, en la 5.a semana de tratamiento, que obligó a la retirada de tuberculostáticos durante 7 días; se reinició posteriormente con isoniazida, pirazinamida, etambutol y estreptomicina, pero sólo pudo mantenerse durante 15 días por fallecimiento. Se había diagnosticado a la paciente de LES 6 años antes de la TB; había presentado afectación cutánea, pulmonar, articular y cardíaca y en el momento del diagnóstico de TB recibía tratamiento con GC y ciclofosfamida por actividad lúpica. La dosis acumulada media de GC de los 4 pacientes que fallecieron fue de 11.437,5mg (DE: 329,8), y la de los 9 pacientes que sobrevivieron fue de 9.576,7mg (DE: 19.209,2) sin existir diferencia significativa (varianza=5,32; p=0,167; t Student=18; p=0,8584). El 50% de los fallecidos recibieron ciclofosfamida en el momento del diagnóstico de TB frente al 33,3% de los que sobrevivieron (p>0,05; IC 95%: 0,18–22,01; OR: 2). Los 4 pacientes que presentaron reactivaciones tras el diagnóstico del LES evolucionaron favorablemente.
La mortalidad fue del 30,8%. Todos los casos con resultado mortal fueron diagnosticados de TB antes del fallecimiento.
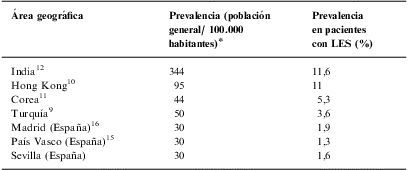
DiscusiónLa frecuencia de TB en nuestra serie fue la más baja de otras series publicadas (tabla 5), superior a la de la población general y comparable con la de otro grupo español16, aunque fue algo inferior (1,3%) en otra serie española recientemente publicada15. Las variaciones en la frecuencia de TB observadas en los distintos estudios son paralelas a la prevalencia de TB en la población global de cada uno de los países considerados (tabla 5). Balakrishnan et al12 comunican una frecuencia de afectación pulmonar (82,3%) algo superior a la que observamos nosotros, así como un mayor predominio del patrón miliar (35%). En la serie de Navarra et al8, este patrón se observó en una proporción muy similar a la de la nuestra (18,5%). Otros autores comunican una frecuencia para la forma extrapulmonar muy parecida a la observada por nosotros9–11 y que supone prácticamente el doble que en la población general si se tiene en cuenta que, en ésta, la afectación extrapulmonar puede estar presente en un tercio de los casos (33,3%)20. En cambio, en las series de Navarra et al8 y de Balakrishnan et al12 fue inferior (tabla 6). En cuanto a los estudios españoles, el grupo de Vadillo16 comunica 3 casos de TB y sólo uno de ellos con afectación extrapulmonar (33,3%), y el de Erdozain15 comunica otros 3 casos pero ninguno con este tipo de afectación.
Frecuencia de tuberculosis en pacientes con lupus eritematoso sistémico en distintas áreas geográficas
| Área geográfica | Prevalencia (población general/ 100.000 habitantes)¿ | Prevalencia en pacientes con LES (%) |
| India12 | 344 | 11,6 |
| Hong Kong10 | 95 | 11 |
| Corea11 | 44 | 5,3 |
| Turquía9 | 50 | 3,6 |
| Madrid (España)16 | 30 | 1,9 |
| País Vasco (España)15 | 30 | 1,3 |
| Sevilla (España) | 30 | 1,6 |
LES: lupus eritematoso sistémico.
Referente al papel de los inmunosupresores como inductores del desarrollo de infecciones, Prior et al7 analizaron un grupo de 100 pacientes con LES que habían recibido ciclofosfamida y altas dosis de GC e identificaron las infecciones sufridas durante el tratamiento y durante los 3 meses posteriores a éste. Observaron una frecuencia estadísticamente mayor en los pacientes tratados concomitantemente con GC y ciclofosfamida que en los pacientes tratados con altas dosis de GC solos. Otros estudios ofrecen hallazgos similares6,9,10.
La mortalidad observada por TB en nuestro grupo supone un valor hasta 90 veces más alto que en la población general, si tenemos en cuenta que la tasa de mortalidad por TB en España en el año 2002 fue de 4/100.000 habitantes18,19. Este dato es comparable con el de otras series pero contrasta con lo publicado por Erdozain et al15. Sus tres casos evolucionaron favorablemente y sin complicaciones pese a estar farmacológicamente inmunodeprimidos (prednisona+azatioprina/ciclofosfamida). Ninguno realizó profilaxis con isoniazida. Una de las limitaciones de nuestro estudio es su carácter retrospectivo y el amplio período de tiempo considerado. No obstante, 3 de los cuatro pacientes que presentaron una evolución fulminante de la TB fueron diagnosticados entre 2001 y 2009, por lo que podemos dar por sentada la homogeneidad del manejo tanto de la TB como del LES y que, por lo tanto, nuestros datos en cuanto a mortalidad pueden compararse con los de la serie de Erdozain et al (período de estudio considerado: 1994–2003).
Se ha comunicado una mayor frecuencia de afectación renal en pacientes con LES y TB, por lo que la nefritis lúpica se considera factor de riesgo de TB9,10. El 46,1% de nuestros pacientes con TB presentaba afectación renal pero sin diferencia estadísticamente significativa respecto al grupo LES/TB–. Sólo encontramos diferencia estadísticamente significativa para la afectación muscular y se rozó la significación para el eritema nodoso/paniculitis (ambas manifestaciones más frecuentes en el grupo LES/TB+).
Desde hace años se intenta relacionar la elevación de PCR con el desarrollo de infección más que con la actividad de la enfermedad en pacientes con LES. Así, Borg et al21 publicaron en 1990 un estudio prospectivo de 2 años de duración en el que analizaron la elevación de PCR en 71 pacientes con LES. Observaron que, en ausencia de serositis, la determinación de PCR es útil para diferenciar enfermedad infecciosa de actividad lúpica, de forma que un valor de PCR superior a 60mg/l, en ausencia de serositis debe hacer pensar en causa infecciosa. La elevación de PCR observada durante los brotes de actividad fue inferior a dicho valor. Resultados muy similares ya fueron comunicados por Becker et al22 en 1980. En contraposición a todo lo anterior, autores como Morrow23 no encuentran tal diferencia cuando estudian pacientes con LES y TB. El número de casos registrados en nuestra serie es demasiado pequeño para establecer conclusiones en este sentido.
Varios autores han propuesto el tratamiento de la infección tuberculosa latente con isoniazida en todos los pacientes con LES2,4–28; sin embargo, la eficacia de esta práctica no está bien establecida. Los datos publicados son escasos y de poco peso15. En definitiva, aunque se ha sugerido que en países con alta prevalencia de TB la isoniazida en dosis de 300mg/día durante 6 meses podría ser útil para prevenir la infección TB, con independencia del resultado de la prueba tuberculínica, en pacientes con enfermedad autoinmune sistémica y tratamiento con prednisona a dosis mayores de 15mg/día durante más de 3 meses28, la utilidad de la prueba tuberculínica y la radiología de tórax en esta población de pacientes no está aún bien establecida, ya que puede variar en función del área geográfica, y son necesarios estudios para determinar qué pruebas deben utilizarse en el cribado de TB, en qué circunstancias es necesario realizar profilaxis y qué tipo de profilaxis es la más adecuada16. En estos pacientes, por tanto, la decisión de realizar tratamiento de la infección tuberculosa latente tiene que ser individualizada, valorando cuidadosamente los beneficios y los riesgos. Es en este aspecto donde existen las mayores discrepancias entre la bibliografía americana y la europea, ya que esta última los excluye de sus recomendaciones29. En nuestra unidad, la realización de la prueba tuberculínica está incluida en el protocolo de estudio inicial de todo paciente con sospecha de LES; sin embargo, el tratamiento de la infección tuberculosa latente con isoniazida no se lleva a cabo de forma sistemática (sólo uno de nuestros pacientes con LES y TB la había realizado). Por ello, no podemos aportar ningún aspecto aclaratorio respecto a la utilidad del tratamiento de la infección tuberculosa latente con isoniazida en los pacientes con LES que vayan a recibir GC.
En resumen, en nuestra población de pacientes con LES (789) la frecuencia de TB fue del 1,6% y supuso una alta mortalidad (30,8%). El órgano más afectado fue el pulmón (69,2%). Las formas extrapulmonares representaron el 61,5% de nuestros casos, el doble prácticamente que en la población general. No encontramos mayor frecuencia de afectación renal en los pacientes con TB ni tampoco encontramos diferencias con significación estadística en el tratamiento inmunosupresor recibido por ambos grupos, y aunque los pacientes que recibieron dosis mayores de GC fueron los que presentaron formas más graves de TB, la diferencia no fue estadísticamente significativa. La elevación de PCR podría constituir un marcador de infección, más que de actividad inflamatoria en estos pacientes, aunque son necesarios más estudios que lo corroboren.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores desean expresar su agradecimiento al Dr. D. Adolfo Baloira Villar por su amable ayuda en la revisión de este trabajo.