Se han hecho esfuerzos en estandarizar una práctica basada en la evidencia, pero las guías de práctica clínica no siempre siguen métodos rigurosos de desarrollo. El objetivo de esta revisión es identificar las guías actuales, analizar la variabilidad de sus recomendaciones y hacer una síntesis para su uso clínico.
Material y métodoSe realizó una búsqueda sistemática de guías de práctica clínica en las bases de datos electrónicas y bases de guías; con los términos: «fibromyalgia» AND [«guideline» OR «Clinical Practice guideline»], desde enero de 2003 a julio de 2013. Se seleccionaron las guías según los siguientes criterios: a) dirigidas al tratamiento de la fibromialgia en población adulta, b) basadas en evidencia científica, buscada de forma sistemática, c) incluyen niveles de evidencia y fuerza de recomendación, d) escritas en inglés o español.
ResultadosDe los 249 resultados, 6 guías cumplieron con los criterios de inclusión. Las guías analizadas en esta revisión muestran gran variabilidad tanto en presencia como en nivel de evidencia y fuerza de recomendación de muchos tratamientos. El ejercicio físico y la terapia cognitivo-conductual son las terapias de primera elección, con alto nivel de evidencia. La amitriptilina, usada por periodos cortos para controlar el dolor, es el tratamiento farmacológico con evidencia más sólida. El abordaje multimodal reporta mejores resultados que la aplicación aislada de cualquier tratamiento.
ConclusionesLas recomendaciones finales identifican los tratamientos óptimos, facilitando la translación de la evidencia a la práctica y permitiendo mayor eficiencia y efectividad en una actividad asistencial de calidad.
Efforts have been made to standardise evidence-based practice, but clinical practice guidelines do not always follow strict development methods. The objective of this review is to identify the current guidelines, analyse the variability of its recommendations and make a synthesis for clinical practice.
Material and methodsA systematic review of clinical practice guidelines was made in electronic databases and guidelines databases; using “fibromyalgia” AND [“guideline” OR “Clinical Practice guideline”] as terms, from January for 2003 to July of 2013. Guidelines were selected according to the following criteria: a) aimed to fibromyalgia treatment in adults; b) based on scientific evidence, systematically searched; c) evidence levels and strength of recommendation included; d) written in English or Spanish.
ResultsFrom 249 initial results, six guides fulfilled the inclusion criteria. Clinical practice guidelines analysed in this review show great variability both in the presence and level of evidence and in the strength of recommendation of many treatments. Physical exercise and cognitive-behavioural therapy are first-line treatments, showing high level of evidence. Amitriptyline, used for short periods of time for pain control, is the pharmacologic treatment with the most solid evidence. The multimodal approach reported better results than the isolated application of any treatment.
ConclusionsFinal recommendations in this review identify optimal treatments, facilitating the translation of evidence into practice and enabling more efficient and effective quality care.
En la actualidad la fibromialgia (FM) es una enfermedad mal conocida, de diagnóstico principalmente basado en síntomas, tratamiento complejo y seguimiento mal definido; cursa con un cuadro de dolor crónico generalizado de pronóstico incierto y gran repercusión en la calidad de vida del paciente, en sus familiares y en la propia sociedad. Las últimas investigaciones indican que es la segunda enfermedad más prevalente dentro de las que cursan con dolor crónico1. Su prevalencia se ha estimado entre el 0,4 y el 9,3% de la población en múltiples países del globo, con una media de 2,7%. Media que se aproxima más específicamente a la de Europa y España, de 2,5% y sobre el 2,3-2,4% respectivamente2. Además, la FM está íntimamente relacionada con otros trastornos reumáticos y musculoesqueléticos, desórdenes psicológicos, enfermedades sistémicas2,3, que aportan mayor complejidad a su abordaje.
Los criterios del American College of Rheumatology4 son los más aceptados actualmente para realizar el diagnóstico de la enfermedad; aún así siguen estando limitados para descartar otras enfermedades y no existe un «gold standard» para el diagnóstico clínico. Esto, unido al desconocimiento de los mecanismos fisiopatológicos de la enfermedad, limita la oferta terapéutica al alivio de los síntomas.
Estas dificultades de diagnóstico y abordaje se traducen en un gasto importante de recursos y pérdida de calidad de vida para el paciente, generando altos costes, tanto directos5, como indirectos6.
El objetivo de esta revisión consiste en identificar, analizar y resumir de forma clara y explícita las recomendaciones que formulan las guías de práctica clínica (GPC) en cuanto al tratamiento de la FM, con el objeto de ofrecer a los profesionales una referencia lo más explícita y respaldada en la evidencia posible para el abordaje de la FM.
Material y métodoBúsquedaSe realizó una búsqueda sistemática en las bases de datos de PubMed, Cochrane y ScienceDirect, así como en las siguientes bases de GPC: ClinicalEvidence, SIGN, NZGG, NICE, AHRQ y Guiasalud. Se utilizaron los siguientes términos: «fibromyalgia» (MeSH), «guideline» (MeSH), «clinical practice guideline». Además se realizó una búsqueda manual de los artículos más relevantes y en Google Scholar. La búsqueda se limitó a publicaciones entre enero de 2003 y diciembre de 2014.
Se incluyeron las GPC que cumplieran los siguientes requisitos: a) dirigidas al tratamiento de la FM; b) estar basadas en evidencia científica (ensayos clínicos, revisiones sistemáticas, metaanálisis); c) incluir nivel de evidencia (NE) y fuerza de recomendación (FR), además de referencias claras; d) la búsqueda de la evidencia debe ser sistemática; e) en población adulta; y f) estar escritas en inglés o español. Se evaluó la última edición disponible de las guías. Se tuvo en cuenta información complementaria de las guías. Se han excluido los protocolos de hospitales y/o servicios, por su especificidad y dificultad de adaptación en otros entornos.
Selección de recomendacionesUna vez identificadas las GPC se analizaron sus recomendaciones y se agruparon por tipo de tratamiento: abordaje general, farmacológico, fisioterapéutico, psicológico y terapias alternativas. Se extrajeron solo recomendaciones explícitas: afirmación o enunciado fácilmente identificable que sintetizase la evidencia de las terapias de las cuales debe hacerse uso, puede hacerse uso o se aconseja sobre su uso.
Se identificó el NE y FR de cada una, y se tradujeron a nuestro propio sistema unificado de gradación de la evidencia (tabla 1), desarrollado con base en la armonización de las propuestas de la U. S. Preventive Services Task Force7, y los sistemas SIGN8 y GRADE9. Esta clasificación permite comparar NE y FR de las recomendaciones entre guías.
Sistema de gradación de la evidencia
| Sistema unificado de Gradación de la Evidencia | ||
|---|---|---|
| Evidencia | Criterios | |
| A | 1 | Varios ensayos clínicos aleatorizados con p<0,01 CON meta-análisis |
| 2 | Varios ensayos clínicos aleatorizados con p<0,01 SIN meta-análisis | |
| 3 | Un ÚNICO ensayo clínico aleatorizado con p<0,01 | |
| B | 1 | Estudios observacionales comparativos CON diferencias estadísticas |
| 2 | Estudios observacionales NO comparativos | |
| 3 | Reporte de casos | |
| C | 1 | Un meta-análisis SIN diferencias significativas |
| 2 | Insuficiente número de estudios para un meta-análisis, o Ensayos clínicos aleatorizados sin diferencias significativas, o Ensayos clínicos aleatorizados con resultados inconsistentes | |
| D | No hay estudios identificados o la literatura disponible no es útil | |
| Sistema unificado de Gradación de la Fuerza de la Recomendación | |
|---|---|
| Fuerza de la Recomendación | Alcance |
| TIPO A (Debe hacerse) | Se sugiere aplicar el tratamiento a los casos elegibles. El beneficio es significativamente mayor que los posibles efectos adversos. |
| TIPO B (Puede hacerse) | Se sugiere aplicar el tratamiento a los casos. El beneficio es mayor que los posibles efectos adversos. |
| TIPO C | No existe recomendación en contra del tratamiento. Los beneficios y los efectos adversos se encuentran en balance. No se recomienda en la práctica clínica diaria |
| TIPO D (No debe hacerse) | La recomendación es en contra del tratamiento. La evidencia sugiere que los efectos adversos superan a los beneficios |
| TIPO I | La evidencia es pobre o insuficiente para decantarse a favor o en contra |
Finalmente, se han identificado las recomendaciones más relevantes para el tratamiento de la FM a partir de la evidencia y la variabilidad entre las guías, se ha formulado una recomendación completa a partir de las propuestas en las guías más recientes, y 2 colaboradores independientes revisaron la redacción final.
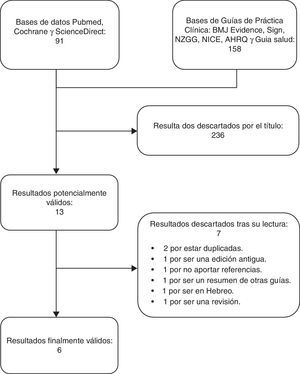
ResultadosLa búsqueda aportó 249 resultados, de los que 13 fueron potencialmente válidos. De estos se descartaron 7: 2 duplicados; una versión antigua de una de las GPC; una guía no aporta las referencias de las recomendaciones10; una revisión sistemática11; una guía publicada en hebreo12 y un resumen de otras guías13. Por lo tanto, 6 resultados fueron válidos en último término3,14–18 (fig. 1).
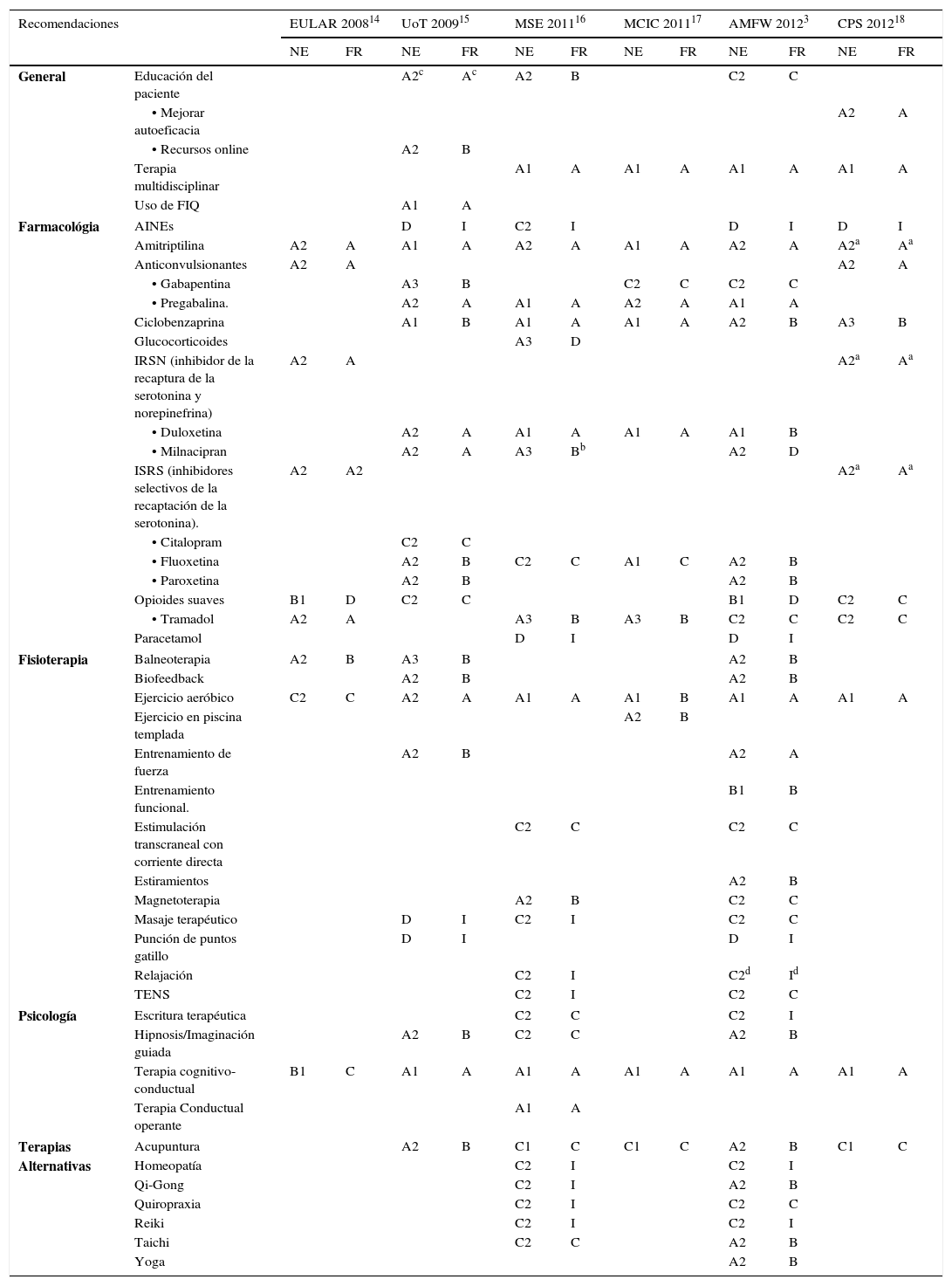
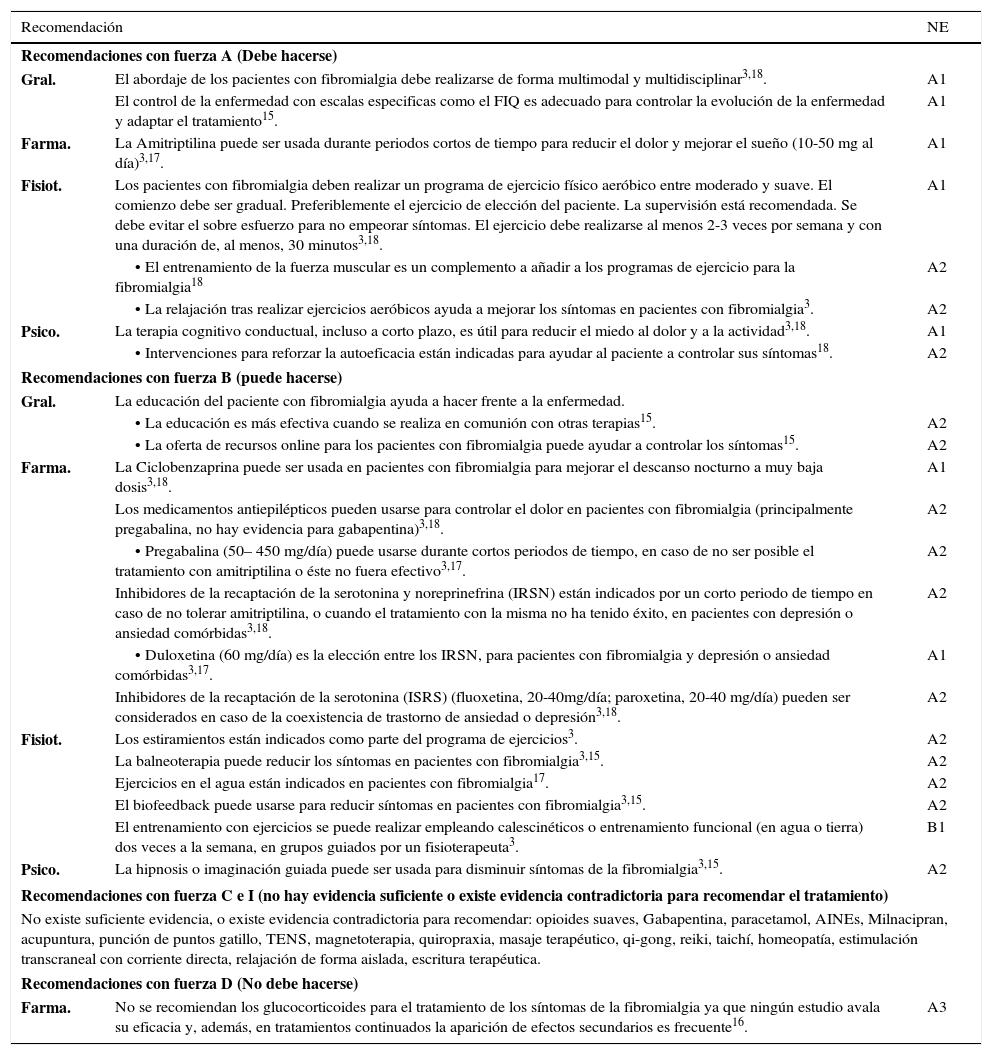
La tabla 2 muestra las recomendaciones con sus respectivos NE y FR para cada una de las GPC analizadas. En la tabla 3 se muestra la síntesis de las recomendaciones elaboradas tras el análisis de las guías.
NE y FR de los tratamientos según las guías de práctica clínica
| Recomendaciones | EULAR 200814 | UoT 200915 | MSE 201116 | MCIC 201117 | AMFW 20123 | CPS 201218 | |||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| NE | FR | NE | FR | NE | FR | NE | FR | NE | FR | NE | FR | ||
| General | Educación del paciente | A2c | Ac | A2 | B | C2 | C | ||||||
| • Mejorar autoeficacia | A2 | A | |||||||||||
| • Recursos online | A2 | B | |||||||||||
| Terapia multidisciplinar | A1 | A | A1 | A | A1 | A | A1 | A | |||||
| Uso de FIQ | A1 | A | |||||||||||
| Farmacológia | AINEs | D | I | C2 | I | D | I | D | I | ||||
| Amitriptilina | A2 | A | A1 | A | A2 | A | A1 | A | A2 | A | A2a | Aa | |
| Anticonvulsionantes | A2 | A | A2 | A | |||||||||
| • Gabapentina | A3 | B | C2 | C | C2 | C | |||||||
| • Pregabalina. | A2 | A | A1 | A | A2 | A | A1 | A | |||||
| Ciclobenzaprina | A1 | B | A1 | A | A1 | A | A2 | B | A3 | B | |||
| Glucocorticoides | A3 | D | |||||||||||
| IRSN (inhibidor de la recaptura de la serotonina y norepinefrina) | A2 | A | A2a | Aa | |||||||||
| • Duloxetina | A2 | A | A1 | A | A1 | A | A1 | B | |||||
| • Milnacipran | A2 | A | A3 | Bb | A2 | D | |||||||
| ISRS (inhibidores selectivos de la recaptación de la serotonina). | A2 | A2 | A2a | Aa | |||||||||
| • Citalopram | C2 | C | |||||||||||
| • Fluoxetina | A2 | B | C2 | C | A1 | C | A2 | B | |||||
| • Paroxetina | A2 | B | A2 | B | |||||||||
| Opioides suaves | B1 | D | C2 | C | B1 | D | C2 | C | |||||
| • Tramadol | A2 | A | A3 | B | A3 | B | C2 | C | C2 | C | |||
| Paracetamol | D | I | D | I | |||||||||
| Fisioterapia | Balneoterapia | A2 | B | A3 | B | A2 | B | ||||||
| Biofeedback | A2 | B | A2 | B | |||||||||
| Ejercicio aeróbico | C2 | C | A2 | A | A1 | A | A1 | B | A1 | A | A1 | A | |
| Ejercicio en piscina templada | A2 | B | |||||||||||
| Entrenamiento de fuerza | A2 | B | A2 | A | |||||||||
| Entrenamiento funcional. | B1 | B | |||||||||||
| Estimulación transcraneal con corriente directa | C2 | C | C2 | C | |||||||||
| Estiramientos | A2 | B | |||||||||||
| Magnetoterapia | A2 | B | C2 | C | |||||||||
| Masaje terapéutico | D | I | C2 | I | C2 | C | |||||||
| Punción de puntos gatillo | D | I | D | I | |||||||||
| Relajación | C2 | I | C2d | Id | |||||||||
| TENS | C2 | I | C2 | C | |||||||||
| Psicología | Escritura terapéutica | C2 | C | C2 | I | ||||||||
| Hipnosis/Imaginación guiada | A2 | B | C2 | C | A2 | B | |||||||
| Terapia cognitivo-conductual | B1 | C | A1 | A | A1 | A | A1 | A | A1 | A | A1 | A | |
| Terapia Conductual operante | A1 | A | |||||||||||
| Terapias Alternativas | Acupuntura | A2 | B | C1 | C | C1 | C | A2 | B | C1 | C | ||
| Homeopatía | C2 | I | C2 | I | |||||||||
| Qi-Gong | C2 | I | A2 | B | |||||||||
| Quiropraxia | C2 | I | C2 | C | |||||||||
| Reiki | C2 | I | C2 | I | |||||||||
| Taichi | C2 | C | A2 | B | |||||||||
| Yoga | A2 | B | |||||||||||
NE: Nivel de Evidencia; FR: Fuerza de Recomendación. EULAR: European League Against Rheumatism; UoT: University of Texas; MSE: Ministerio de Sanidad de España; MCIC: Ministerio de Ciencia e &Innovación Cataluña, España; AWMF: Associaction of the scientific Medical Societies in Germany; CPS: Canadian Pain Society. FIQ: Fibromyalgia Impact Questionnaire (Cuestionario de impacto de la Fibromialgia), AINEs: aintinflamatorios no esteroideos, TENS: electroestimulación transcutánea .Notas: a. Esta recomendación se hace de forma genérica para los antidepresivos. b. No se realiza la recomendación explicita, pero se menciona en la guía. c. Recomendación para la educación en combinación con otras terapias. d. NE/FR A2/A cuando se combina la relajación con ejercicio físico.
Recomendaciones sintetizadas a partir de las guías
| Recomendación | NE | |
|---|---|---|
| Recomendaciones con fuerza A (Debe hacerse) | ||
| Gral. | El abordaje de los pacientes con fibromialgia debe realizarse de forma multimodal y multidisciplinar3,18. | A1 |
| El control de la enfermedad con escalas especificas como el FIQ es adecuado para controlar la evolución de la enfermedad y adaptar el tratamiento15. | A1 | |
| Farma. | La Amitriptilina puede ser usada durante periodos cortos de tiempo para reducir el dolor y mejorar el sueño (10-50 mg al día)3,17. | A1 |
| Fisiot. | Los pacientes con fibromialgia deben realizar un programa de ejercicio físico aeróbico entre moderado y suave. El comienzo debe ser gradual. Preferiblemente el ejercicio de elección del paciente. La supervisión está recomendada. Se debe evitar el sobre esfuerzo para no empeorar síntomas. El ejercicio debe realizarse al menos 2-3 veces por semana y con una duración de, al menos, 30 minutos3,18. | A1 |
| • El entrenamiento de la fuerza muscular es un complemento a añadir a los programas de ejercicio para la fibromialgia18 | A2 | |
| • La relajación tras realizar ejercicios aeróbicos ayuda a mejorar los síntomas en pacientes con fibromialgia3. | A2 | |
| Psico. | La terapia cognitivo conductual, incluso a corto plazo, es útil para reducir el miedo al dolor y a la actividad3,18. | A1 |
| • Intervenciones para reforzar la autoeficacia están indicadas para ayudar al paciente a controlar sus síntomas18. | A2 | |
| Recomendaciones con fuerza B (puede hacerse) | ||
| Gral. | La educación del paciente con fibromialgia ayuda a hacer frente a la enfermedad. | |
| • La educación es más efectiva cuando se realiza en comunión con otras terapias15. | A2 | |
| • La oferta de recursos online para los pacientes con fibromialgia puede ayudar a controlar los síntomas15. | A2 | |
| Farma. | La Ciclobenzaprina puede ser usada en pacientes con fibromialgia para mejorar el descanso nocturno a muy baja dosis3,18. | A1 |
| Los medicamentos antiepilépticos pueden usarse para controlar el dolor en pacientes con fibromialgia (principalmente pregabalina, no hay evidencia para gabapentina)3,18. | A2 | |
| • Pregabalina (50– 450 mg/día) puede usarse durante cortos periodos de tiempo, en caso de no ser posible el tratamiento con amitriptilina o éste no fuera efectivo3,17. | A2 | |
| Inhibidores de la recaptación de la serotonina y noreprinefrina (IRSN) están indicados por un corto periodo de tiempo en caso de no tolerar amitriptilina, o cuando el tratamiento con la misma no ha tenido éxito, en pacientes con depresión o ansiedad comórbidas3,18. | A2 | |
| • Duloxetina (60 mg/día) es la elección entre los IRSN, para pacientes con fibromialgia y depresión o ansiedad comórbidas3,17. | A1 | |
| Inhibidores de la recaptación de la serotonina (ISRS) (fluoxetina, 20-40mg/día; paroxetina, 20-40 mg/día) pueden ser considerados en caso de la coexistencia de trastorno de ansiedad o depresión3,18. | A2 | |
| Fisiot. | Los estiramientos están indicados como parte del programa de ejercicios3. | A2 |
| La balneoterapia puede reducir los síntomas en pacientes con fibromialgia3,15. | A2 | |
| Ejercicios en el agua están indicados en pacientes con fibromialgia17. | A2 | |
| El biofeedback puede usarse para reducir síntomas en pacientes con fibromialgia3,15. | A2 | |
| El entrenamiento con ejercicios se puede realizar empleando calescinéticos o entrenamiento funcional (en agua o tierra) dos veces a la semana, en grupos guiados por un fisioterapeuta3. | B1 | |
| Psico. | La hipnosis o imaginación guiada puede ser usada para disminuir síntomas de la fibromialgia3,15. | A2 |
| Recomendaciones con fuerza C e I (no hay evidencia suficiente o existe evidencia contradictoria para recomendar el tratamiento) | ||
| No existe suficiente evidencia, o existe evidencia contradictoria para recomendar: opioides suaves, Gabapentina, paracetamol, AINEs, Milnacipran, acupuntura, punción de puntos gatillo, TENS, magnetoterapia, quiropraxia, masaje terapéutico, qi-gong, reiki, taichí, homeopatía, estimulación transcraneal con corriente directa, relajación de forma aislada, escritura terapéutica. | ||
| Recomendaciones con fuerza D (No debe hacerse) | ||
| Farma. | No se recomiendan los glucocorticoides para el tratamiento de los síntomas de la fibromialgia ya que ningún estudio avala su eficacia y, además, en tratamientos continuados la aparición de efectos secundarios es frecuente16. | A3 |
FIQ: Fibromyalgia Impact Questionnaire (Cuestionario de impacto de la Fibromialgia), AINEs: aintinflamatorios no esteroideos, TENS: electroestimulación transcutánea. Tipo de tratamiento; Gral.: General, Farma: Farmacología, Fisiot.: Fisioterapia, Psico.: Psicología.
Las GPC incluidas han evaluado la evidencia disponible sobre: abordaje general, farmacología, fisioterapia, psicología y terapias alternativas. Solo 7 terapias aparecen en todas las guías: el ejercicio aeróbico, el tratamiento cognitivo-comportamental, la amitriptilina, inhibidores selectivos de la recaptación de la serotonina (ISRS), inhibidores de la recaptación de la serotonina y noradrenalina (IRSN), fármacos anticonvulsivos y opioides suaves. Estas recomendaciones presentan discrepancias en la FR y NE, excepto en el caso de la amitriptilina; pero esta se analiza dentro del grupo de antidepresivos en una guía18. También los ISRS, IRSN y anticonvulsivos son analizados de forma global (sin especificar el fármaco exacto) en 2 guías14,18. El ejercicio y el tratamiento cognitivo-comportamental se mantienen constantes en las guías creadas después del 2008 con el mayor NE.
Recomendaciones con alto nivel de evidenciaSe han identificado 22 tipos de terapia que presentan, en al menos una guía, un NE alto (A1, A2). La aparición de recomendaciones de alto NE en las distintas guías es variable. La perteneciente a EULAR14 es la que menos recoge, solo 8 de las 22 recomendaciones, y la guía de AMFW3 la que más contempla, con 19. Analizando los tipos de terapias junto a su NE y FR (tabla 2) podemos identificar las actividades más relevantes en el tratamiento de la FM.
GeneralEn cuanto a la evaluación, la escala Fibromyalgia Impact Questionnaire (FIQ) aporta un control fiable y válido de la evolución de la enfermedad, que permite ajustar los tratamientos en la medida que sea necesario. En el manejo del paciente, el abordaje multimodal aporta mejores resultados que medidas aisladas.
Tratamiento farmacológicoLa amitriptilina, usada por periodos cortos para controlar el dolor, es el tratamiento farmacológico con evidencia más sólida, aunque se muestra necesario tener un seguimiento exhaustivo de los efectos secundarios3. En caso de fracaso, intolerancia o interacciones de la amitriptilina, existen alternativas farmacológicas como: ISRN, ISRS o antiepilépticos; siendo la duloxetina, fluoxetina o paroxetina y la pregabalina los fármacos de elección, respectivamente. El papel de los opioides suaves en la FM es limitado; en el caso del tramadol, siendo el que mejores resultados aporta, muestra recomendaciones contradictorias3,14,16–18. Se puede recomendar su uso en caso de haber agotado otras vías de actuación y el paciente siga presentando dolor moderado-grave. Los tratamientos con estos fármacos deben ser cortos; utilizándose en casos concretos, cuando los síntomas estén descontrolados y retirándolos en cuanto sea posible; la medicación debe ser titulada y contar con controles periódicos3,18.
FisioterapiaLos programas de ejercicio son el tratamiento de elección según los resultados, pues obtienen el mayor NE y FR. Presentan pocos efectos secundarios y actúan en diferentes variables que afectan a la enfermedad como son el aspecto físico, psicológico, hormonal o la calidad de vida. Dentro de la fisioterapia encontramos otras terapias útiles como: estiramientos (cuando complementan al ejercicio), ejercicios acuáticos, balneoterapia o biofeedback. Es importante destacar las terapias con alto NE que aparecen en una sola guía: ejercicio en piscina templada, entrenamiento funcional, estiramientos y yoga; todas ellas relacionadas con la actividad física.
PsicologíaAún siendo el área que cuenta con menos recomendaciones, en la psicología tenemos otra de las actividades que ofrecen una evidencia sólida y resultados positivos: la terapia cognitivo-conductual. Es una actividad a tener en cuenta ya sea de forma aislada o combinada con otros tratamientos. Otras actuaciones psicológicas como la hipnosis, la imaginación guiada y la relajación solo obtienen resultados positivos cuando se aplican complementando a otras terapias.
Terapias alternativasTodas las terapias alternativas muestran controversias entre guías, por lo que se necesitan más estudios y de mayor calidad para poder valorar su aplicabilidad. Solo la acupuntura, el Qi-Gong (Chi Kung), el yoga y el taichi presentan recomendaciones positivas en alguna guía.
Recomendaciones con bajo nivel de evidencia que aparecen en una sola guíaSe detallan a continuación las recomendaciones con bajo NE y FR que aparecen en una sola guía y que no se han incluido en las tablas. Los suplementos alimenticios han sido analizados en un metaanálisis19, pero no mostraron ser eficaces (NE: C1, FR: C). Hay terapias para las que existen ensayos clínicos aleatorizados sin diferencias significativas o con resultados inconsistentes (NE: C2), por lo que no se puede recomendar su uso (FR: C): terapia cráneo-sacra, drenaje linfático, fármacos hipnóticos, interferones, oxibato de sodio, fármacos neurolépticos, antagonistas de los receptores de la serotonina (5-HT3), canabinoides, termoterapia y estimulación magnética transcraneal. En otras terapias, aun presentando mismo NE (C2), la evidencia es de pobre calidad o insuficiente para decantarse a favor o en contra de su uso (FR I): terapia hiperbárica, tratamiento térmico de cuerpo completo, baño hidrogalvánico, terapia psicodinámica, psicoanálisis, terapia hormonal, anestésicos locales, dieta, danza-terapia, melatonina, musicoterapia, cámara de frío, ultrasonidos, láser, mindfulness, inhibidores de la monoamino-oxidasa, relajantes musculares, fármacos antivirales, agonistas dopaminérgicos, ansiolíticos y opioides fuertes. No se dispone de evidencia identificada o la literatura disponible no es útil (NE D, FR I) para intervención en cuadrantes, flupirtina, ácido acetil salicílico, acetaminofeno y metamizol.
DiscusiónLa evaluación del paciente y su seguimiento son una parte fundamental del abordaje clínico, más aún en la monitorización minuciosa del beneficio y/o efectos secundarios de la farmacoterapia20. La herramienta FIQ puede tomarse como indicador de la evolución de la enfermedad y éxito de la terapia, pues así es propuesta por las guías. No obstante, no es la única herramienta que pueda servir a tal fin, por lo que es responsabilidad de los profesionales usar aquellas que mejor se adapten al contexto asistencial de sus pacientes.
Los abordajes terapéuticos que deben tomarse con prioridad son las medidas no farmacológicas, donde el ejercicio y el tratamiento cognitivo conductual son los tratamientos con mayor evidencia y beneficio neto, siempre respetando una aproximación multimodal y reservando el uso de fármacos para episodios de dolor intenso o síntomas no controlados. El deber de los profesionales de la salud debe ser fundamentar su práctica en la evidencia, y ofrecer estos tratamientos se convierte en una correcta decisión clínica. Definir las buenas prácticas para el tratamiento de la FM no es suficiente, el desarrollo y uso de herramientas de implementación y monitorización de estas recomendaciones es una tarea fundamental para conseguir trasladar la evidencia a la práctica. Recientemente se han publicado indicadores sobre dolor crónico no oncológico basados en evidencia21, entre los que se incluye la FM. Las buenas prácticas en las que se basan estos indicadores concuerdan con los resultados de esta revisión, por lo que deberían tenerse en cuenta para monitorizar los procesos esenciales en el tratamiento de la FM.
Brechas de información en las guías de práctica clínicaDos guías escritas en el año 201116,17 y 2 en el 20123,18 presentan entre sí diferencias llamativas en el número, tipo de terapia y redacción de sus recomendaciones, aun estando escritas en el mismo año. Las diferencias en recomendaciones de alto NE entre guías también son importantes. Dos de las guías17,18, una del 2011 y otra del 2012, presentan solo el 50% de las 22 recomendaciones que en alguna guía han aparecido clasificadas como de alto NE, mientras que una guía publicada anteriormente15 presenta el 68,18% de las recomendaciones. Estas deberían aparecer en todas las guías, o al menos tener continuidad en el tiempo una vez están identificadas, ya que la continuidad en la información es esencial para la actualización y formación continuada de los profesionales.
Estos datos ponen en duda el método de creación de las guías. Las GPC están en lo más alto de la pirámide de información22; son la forma de transmitir los resultados de la investigación a los profesionales y de disminuir la variabilidad en la práctica23, por lo que es necesario realizarlas con la mejor calidad y exhaustividad posible.Por lo tanto es recomendable, a la hora de desarrollar una guía de práctica clínica, seguir recomendaciones como las que hace el Institute of Medicine23, o seguir como modelo de creación de guías los elementos propuestos por la Appraisal of Guidelines Research & Evaluation (AGREE24) y por la Guide Line Implementation Appraisal (GLIA25) para su desarrollo e implementación.
La necesidad de priorizar vías de acción no farmacológicasPara lograr tratar todos los aspectos de la FM es necesario abordar el tratamiento de forma interdisciplinar, lo que ya se ha demostrado que es efectivo26, pero debemos priorizar algunos abordajes frente a otros. Dada la evidencia, se muestra que el tratamiento no farmacológico se afianza como la primera línea de acción en la FM. Algunas de estas terapias han demostrado no solo controlar los síntomas, sino que mejoran la calidad de vida de los pacientes27. En general, presentan pocos riesgos y se pueden mantener indefinidamente en el tiempo, por lo que creemos que se deben priorizar en todos los entornos y niveles asistenciales. El establecimiento del ejercicio como base del tratamiento debe complementarse con las medidas tanto farmacológicas como no farmacológicas necesarias para el manejo individualizado del paciente.
La actual visión de las enfermedades crónicas que incluyen no solo aspectos biomédicos, sino comportamentales, ha llevado a un cambio de modelo, enfocando el tratamiento y la evaluación desde un punto de vista más biopsicosocial28. No es de extrañar por lo tanto el auge de la terapia cognitivo-conductual en el tratamiento de las enfermedades crónicas. El modelo biopsicosocial a pesar de llevar tiempo instaurado en el entorno sanitario y científico29, parece haber tenido una menor repercusión en la organización y gestión de los sistemas de salud, al igual que la mayoría de los tratamientos no farmacológicos que se han presentado en esta revisión. Esto, junto a la desorganización y la falta de protocolos claros, deja al paciente desamparado frente a la enfermedad30. Aumentar el número de fisioterapeutas y psicólogos especializados a la red asistencial actual, así como mejorar la integración de estos con todos los demás profesionales para conseguir una adecuada interdisciplinaridad, es una necesidad para los pacientes con FM.
Tratamiento farmacológico, un aliado efímeroAl analizar el tratamiento farmacológico encontramos que los estudios evaluados por las GPC aportan mayoritariamente resultados a corto plazo; y en ocasiones, incluso con estos periodos breves de tiempo, aparecen efectos secundarios importantes. Esto indica que el uso de farmacoterapia debe ser puntual para responder a síntomas no controlados o al dolor irruptivo intenso. Según la guía de Association of the Scientific Medical Societies in Germany incluso la amitriptilina, siendo la medicación más usada y estudiada en esta enfermedad, tiene altos efectos secundarios y la calidad metodológica de la evidencia que la soporta es relativamente baja3. Otros medicamentos, como los antiepilépticos o los antidepresivos, también comparten estos riesgos, y los resultados que ofrecen son, cuando menos, moderados.
Los ISRN como el minalcipran presentan una controversia patente entre las guías. En este hecho puede que influya que la Food and Drug Administration (FDA) de Estados Unidos tenga aprobado este medicamento mientras que en Europa no está aprobado su uso específico para FM. No obstante, un reciente metaanálisis muestra que, aunque sus beneficios son similares a los de la duloxetina, es superado por esta incluso en pacientes con depresión mayor (en el que no ha quedado demostrada su utilidad)31. La opinión de los autores en todos los casos parece ser recomendar la duloxetina como fármaco de elección entre ambos.
Los ISRS, por otro lado, podrían ser útiles para el alivio del dolor–si se usa fluoxetina–y de otros síntomas como la fatiga, depresión, ansiedad o bienestar general–usando fluoxetina o paroxetina–, pero las guías españolas prefieren evitar su recomendación debido al bajo nivel y controvertida evidencia16,17 mientras que la alemana los recomendaría, sin distinguir entre un tipo y otro, en una población muy específica de pacientes y por tiempo limitado3.
En cuanto a los relajantes musculares, los estudios son de baja calidad, y los resultados presentan una efectividad limitada3. El dilema al usar este tipo de medicación es la posibilidad de perjudicar el rendimiento del paciente en cuanto al correcto desarrollo del ejercicio físico.
La traba en el tratamiento con opioides es que los estudios actuales sobre su uso se limitan de nuevo a un periodo corto de tiempo32. El aumento de la mortalidad y la aparición de efectos secundarios importantes debido a distintos factores33 está creando actualmente un verdadero problema de salud pública en EE. UU.34, donde ha proliferado su uso en enfermedades crónicas no malignas. El beneficio de los opioides en la FM no es suficiente como para aceptar los daños colaterales que presentan, en vista de la evidencia actual. Hay otros métodos, con menos efectos secundarios y los mismos o mayores beneficios, que pueden ser útiles y asequibles en el tratamiento de la FM.
Implicaciones para la investigación futuraDados los resultados mostrados en esta revisión, parece necesario estandarizar el método de desarrollo de GPC. Incongruencias como las vistas entre el número y el NE de las recomendaciones de las distintas guías no son aceptables. No es necesario resolver el mismo problema varias veces; si ya existen GPC desarrolladas, se pueden adaptar a nuestro entorno, complementar o actualizar. En todo caso, es necesario tener en cuenta el trabajo realizado por otros autores para ser eficientes y congruentes en la información que se aporta a la comunidad sanitaria. Es inadmisible que en la era de la información y con las herramientas de estandarización metodológica existentes, haya tanta diferencia de contenido en las guías analizadas en este estudio, e incluso a lo largo del tiempo.
LimitacionesLas recomendaciones realizadas en esta revisión están limitadas por la calidad y exhaustividad de las guías analizadas. Existen limitaciones en cuanto a la información reportada por las GPC, ya que en algunas se ha tomado en cuenta si los medicamentos están aprobados/comercializados en el país al que pertenece la guía a la hora de establecer los NE y FR3,17. En definitiva, nuestras recomendaciones resumen los aspectos clave de las guías recogidas en esta revisión sistemática y no pretenden sustituir el juicio clínico de los profesionales, sino orientar en los aspectos más relevantes del manejo de esta enfermedad.
Cabe señalar que una guía aborda el diagnóstico y el tratamiento del síndrome de FM infantil3, y concluye que no existen unos criterios válidos y estandarizados para diagnosticar la FM en niños, exponiendo procesos terapéuticos basados en el consenso de expertos, debido a la falta de evidencia sólida.
En conclusión, la variabilidad en las GPC existentes, tanto en número como calidad de las recomendaciones, sigue haciendo necesarios estudios de revisión y síntesis como el presente. A pesar de estas diferencias, existen determinadas recomendaciones efectivas en el abordaje de la FM que han sido sintetizadas en este trabajo, facilitando el acceso a las mejores prácticas. Por lo tanto, el último paso necesario para un adecuado manejo de la FM, es el compromiso de la comunidad sanitaria en la adherencia e implementación de estas recomendaciones.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónNo se ha recibido ningún tipo de financiación para llevar a cabo este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.