El síndrome de Cogan (SC) es una enfermedad inflamatoria clasificada como vasculitis de vaso variable. Se trata de una enfermedad rara con escasas series publicadas, por lo que revisamos nuestra experiencia en 2 centros en los últimos 10 años.
Material y métodosDescripción de 7 casos diagnosticados de SC, atendiendo a los criterios de clasificación (típico o atípico), sus manifestaciones clínicas, tratamientos utilizados y sus complicaciones. Se realizó un análisis comparativo con las series y casos descritos en la literatura.
ResultadosSe incluyeron 7 casos, 3 varones y 4 mujeres, con una edad media al diagnóstico de 43 años, y un tiempo de evolución medio de 47 meses. Cinco pacientes cumplían las características típicas según los criterios clásicos de 1980, siendo el resto casos atípicos, uno por ausencia de queratitis intersticial y otro por un periodo entre la aparición de clínica ocular y auditivo-vestibular mayor de 2 años. Todos recibieron inmunosupresores, siendo el más utilizado el metotrexato, seguido de la azatioprina. En 5 casos se utilizaron fármacos biológicos: infliximab en 4 ocasiones y en 2 tocilizumab. Un paciente falleció por endocarditis bacteriana y shock séptico.
ConclusiónLas características de la serie presentada son similares a las publicadas hasta ahora, con diferencias clínicas fundamentalmente en la afectación de grandes vasos. Ante la escasa casuística, parece necesario la creación de registros multicéntricos para mejorar la evidencia en cuanto al manejo de pacientes con SC.
Cogan's syndrome (CS) is an inflammatory disease classified as variable vessel vasculitis. It is a rare disease with few published series, and therefore we reviewed our experience in the last ten years in two centres.
Materials and methodsDescription of 7 diagnosed cases of CS, according to the classification criteria (typical or atypical), their clinical manifestations, treatments used and their complications. A comparative analysis was performed with the series and cases described in the literature.
ResultsSeven cases were included, three men and four women, with a mean age at diagnosis of 43 years, and an average disease duration of 47 months. Five patients met the typical characteristics according to the 1980 classical criteria, the rest being atypical cases, one due to the absence of interstitial keratitis and another due to a period between the onset of ocular and auditory-vestibular clinical symptoms greater than two years. All received immunosuppressants, methotrexate being the most commonly used, followed by azathioprine. In 5 cases, biological drugs were used, infliximab in 4 times and 2 tocilizumab. One patient died from bacterial endocarditis and septic shock.
ConclusionThe characteristics of the series presented are like those published to date, with clinical differences mainly in the involvement of large vessels. Given the low frequency, it seems necessary to create multicentre records to improve the evidence regarding the management of patients with CS.
El síndrome de Cogan (SC) es una enfermedad inflamatoria descrita por primera vez en 1934 por Morgan y Baymgamer1 y, posteriormente, por David G. Cogan en 19452. Englobada dentro de las vasculitis de vaso variable en la clasificación de Chapel-Hill en 20123, se caracteriza por afectación ocular, vestíbulo-auditiva y vasculitis, generalmente de grandes vasos4. Se trata de una enfermedad rara que se presenta de manera predominante en varones jóvenes caucásicos2, pudiendo también afectar a la población infantil4.
Dentro del espectro patológico se describen 2 fenotipos bien diferenciados, SC típico y atípico3. El primero corresponde a aquellos pacientes que presentan queratitis intersticial no sifilítica, asociada o no a conjuntivitis o hemorragia subconjuntival; afectación vestibular similar al síndrome de Ménière con pérdida auditiva progresiva hasta la sordera total en meses, con un intervalo entre la afectación ocular y auditivo-vestibular menor de 2 años. El SC atípico se caracteriza por afectación ocular sin queratitis intersticial o por un intervalo entre el dominio auditivo-vestibular y ocular mayor de 2 años5.
Las causas de la enfermedad no son bien conocidas, y existen escasas referencias patológicas o experimentales que permitan elaborar una hipótesis patogénica3. El SC está considerado como una enfermedad inmunomediada6, pero no existen autoanticuerpos o marcadores de utilidad clínica. Debido a la baja frecuencia del SC, el manejo clínico y terapéutico de esta enfermedad se basa en las observaciones de escasas series de casos publicadas7.
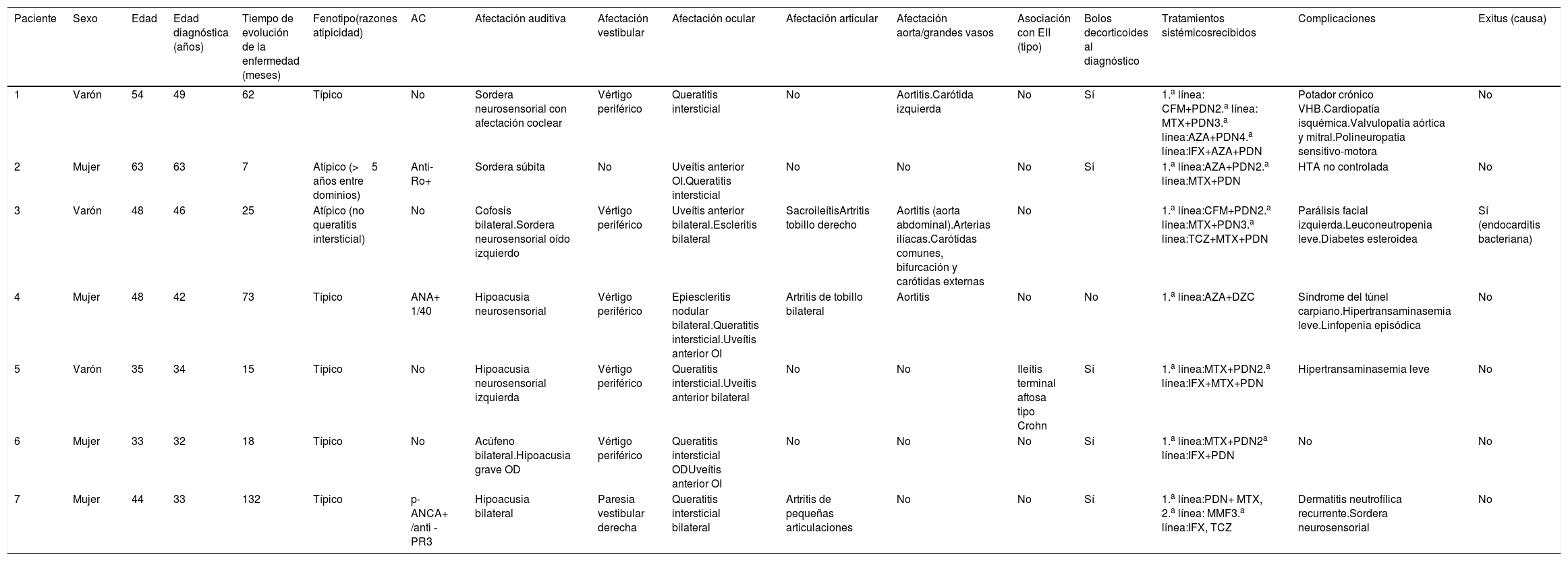
Material y métodosRealizamos una revisión de los códigos diagnósticos en las bases de datos hospitalarias en 2 centros de tercer nivel, en los que se atiende a una población total de unos 800.000 habitantes entre ambos, para identificar los casos diagnosticados de SC en los últimos 5 años (tabla 1), elaborando un análisis descriptivo de carácter retrospectivo.
Descripción de casos diagnosticados de síndrome de Cogan en 2 hospitales de tercer nivel
| Paciente | Sexo | Edad | Edad diagnóstica (años) | Tiempo de evolución de la enfermedad (meses) | Fenotipo(razones atipicidad) | AC | Afectación auditiva | Afectación vestibular | Afectación ocular | Afectación articular | Afectación aorta/grandes vasos | Asociación con EII (tipo) | Bolos decorticoides al diagnóstico | Tratamientos sistémicosrecibidos | Complicaciones | Exitus (causa) |
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| 1 | Varón | 54 | 49 | 62 | Típico | No | Sordera neurosensorial con afectación coclear | Vértigo periférico | Queratitis intersticial | No | Aortitis.Carótida izquierda | No | Sí | 1.a línea: CFM+PDN2.a línea: MTX+PDN3.a línea:AZA+PDN4.a línea:IFX+AZA+PDN | Potador crónico VHB.Cardiopatía isquémica.Valvulopatía aórtica y mitral.Polineuropatía sensitivo-motora | No |
| 2 | Mujer | 63 | 63 | 7 | Atípico (>5 años entre dominios) | Anti-Ro+ | Sordera súbita | No | Uveítis anterior OI.Queratitis intersticial | No | No | No | Sí | 1.a línea:AZA+PDN2.a línea:MTX+PDN | HTA no controlada | No |
| 3 | Varón | 48 | 46 | 25 | Atípico (no queratitis intersticial) | No | Cofosis bilateral.Sordera neurosensorial oído izquierdo | Vértigo periférico | Uveítis anterior bilateral.Escleritis bilateral | SacroileítisArtritis tobillo derecho | Aortitis (aorta abdominal).Arterias ilíacas.Carótidas comunes, bifurcación y carótidas externas | No | 1.a línea:CFM+PDN2.a línea:MTX+PDN3.a línea:TCZ+MTX+PDN | Parálisis facial izquierda.Leuconeutropenia leve.Diabetes esteroidea | Sí (endocarditis bacteriana) | |
| 4 | Mujer | 48 | 42 | 73 | Típico | ANA+ 1/40 | Hipoacusia neurosensorial | Vértigo periférico | Epiescleritis nodular bilateral.Queratitis intersticial.Uveítis anterior OI | Artritis de tobillo bilateral | Aortitis | No | No | 1.a línea:AZA+DZC | Síndrome del túnel carpiano.Hipertransaminasemia leve.Linfopenia episódica | No |
| 5 | Varón | 35 | 34 | 15 | Típico | No | Hipoacusia neurosensorial izquierda | Vértigo periférico | Queratitis intersticial.Uveítis anterior bilateral | No | No | Ileítis terminal aftosa tipo Crohn | Sí | 1.a línea:MTX+PDN2.a línea:IFX+MTX+PDN | Hipertransaminasemia leve | No |
| 6 | Mujer | 33 | 32 | 18 | Típico | No | Acúfeno bilateral.Hipoacusia grave OD | Vértigo periférico | Queratitis intersticial ODUveítis anterior OI | No | No | No | Sí | 1.a línea:MTX+PDN2a línea:IFX+PDN | No | No |
| 7 | Mujer | 44 | 33 | 132 | Típico | p-ANCA+ /anti -PR3 | Hipoacusia bilateral | Paresia vestibular derecha | Queratitis intersticial bilateral | Artritis de pequeñas articulaciones | No | No | Sí | 1.a línea:PDN+ MTX, 2.a línea: MMF3.a línea:IFX, TCZ | Dermatitis neutrofílica recurrente.Sordera neurosensorial | No |
AC: autoanticuerpos; ANA: anticuerpos anti-nucleares; ANCA: anticuerpos anti-citoplasma de neutrófilos; AZA: azatioprina; CFM: ciclofosfamida; DZC: deflazacort; EII: enfermedad inflamatoria intestinal: IFX: infliximab; MMF: micofenolato mofetilo; MTX: metotrexato; OD: ojo derecho; OI: ojo izquierdo; PDN: prednisona; TCZ: tocilizumab.
Se registraron además de la edad al diagnóstico y tiempo de evolución de la enfermedad, los principales aspectos clínicos, terapéuticos y evolutivos de acuerdo con los criterios de clasificación.
Se describen los perfiles de autoanticuerpos encontrados en los pacientes recogidos y los datos de afectación de grandes vasos estudiada mediante tomografía por emisión de positrones asociada a una tomografía computarizada (PET/TC) en todos los pacientes. La asociación, descrita en la literatura, con la enfermedad inflamatoria intestinal8, así como la afectación articular, están menos recogidas en las series publicadas9.
A continuación, se realiza una descripción de los tratamientos utilizados incluyendo esteroides, inmunosupresores y tratamientos biológicos, recogiendo la frecuencia de cada uno y las complicaciones asociadas a los mismos, así como la evolución y los desenlaces más relevantes.
Resultados y discusiónSe describen 7 casos diagnosticados de SC (tabla 1), 5 de ellos dentro del fenotipo típico y los 2 restantes atípicos, debido en un caso a la ausencia de queratitis intersticial y en el segundo a un período de más de 2 años entre la aparición de la afectación ocular y la afectación auditivo-vestibular.
La edad media al diagnóstico fue de 42 años (32-63) con un tiempo medio de seguimiento desde el diagnóstico de 47 meses (7-132). La manifestación ocular predominante fue la queratitis intersticial, presente en 5 de los 7 casos, destacando adicionalmente la presencia de uveítis anterior en 5 casos (3 de ellos de forma bilateral), así como escleritis/epiescleritis en 2 pacientes, sin conjuntivitis en ninguno de ellos. En series previamente publicadas se describe afectación en los dominios oculares mencionados, si bien con menor proporción de uveítis, con el resto de porcentajes de afectación similar a nuestra serie7,8.
Todos los pacientes presentaron afectación auditiva (sordera o hipoacusia), algo común en las series publicadas2. A este respecto, se observó una nula respuesta al tratamiento, sin ninguna mejoría en los controles audiométricos tras la terapia. La presencia de clínica vestibular (característica típica de esta enfermedad)2,7,10,11 fue constante excepto en un caso, el de menor tiempo de evolución de la enfermedad (7 meses del diagnóstico), clasificado como SC atípico.
Todos los pacientes fueron estudiados mediante PET/TC, observándose afectación de grandes vasos en 3 casos, una proporción mayor que la descrita en la literatura3,6,10 probablemente relacionada con la búsqueda sistemática de afectación vascular en nuestra serie. La realización de pruebas de imagen al diagnóstico o seguimiento no está claramente establecida. En nuestros pacientes no se han registrado complicaciones posteriores como fenómenos oclusivos o desarrollo de aneurismas.
Tres pacientes presentaron manifestaciones articulares, 2 artritis de tobillo, uno de articulaciones sacroilíacas, y otro de pequeñas articulaciones de las manos. Dicha afectación presenta una proporción similar a lo publicado hasta ahora, donde se describen artromialgias en aproximadamente el 15-35% según las series7,8.
Uno de los pacientes presentó afectación intestinal compatible con enfermedad inflamatoria intestinal (EII), diagnosticada mediante biopsia. La relación entre el SC y la presencia de EII ya ha sido reportada en anteriores publicaciones pudiendo constituir parte del espectro clínico de la afectación del SC8,9 si bien con escasa frecuencia.
Existen datos experimentales que describen la presencia de autoanticuerpos de clase IgG e IgA dirigidos contra tejidos del oído interno y tejido corneal en pacientes con SC6,11, que presentan similitudes con los autoantígenos SSA/Ro y CD1486,12. Estos autoanticuerpos no son de utilización en la práctica clínica habitual. Se han descrito también, en algunos pacientes con SC, anticuerpos anticitoplasma de neutrófilos (ANCA)12. En nuestra serie uno de los pacientes presentó anticuerpos antinucleares a título de 1/40, otro paciente presentó anticuerpos anti-Ro positivo y un paciente presentó anticuerpos anti-PR3 positivos, sin otras manifestaciones clínicas ni enfermedades asociadas.
Atendiendo a los tratamientos utilizados con mayor frecuencia en las series publicadas, la terapia corticoidea es la base del tratamiento inicial, con utilización frecuente de pulsos de corticoides13,14. En nuestra serie se utilizaron pulsos de corticoides en todos los casos. Además de corticoterapia, el metotrexato fue el inmunosupresor más utilizado (6 casos), seguido de la azatioprina (3 casos), en una proporción similar a los casos descritos previamente.
Las terapias biológicas se han utilizado a partir de 2.000 para tratar tanto la afectación ocular como la auditiva, especialmente en pacientes refractarios, siendo los agentes más utilizados los anti-TNF, principalmente infliximab (IFX)14,15, utilizado en 4 de 7 pacientes; así como tocilizumab, que se utilizó en 2 pacientes.
Finalmente, la evolución de los pacientes de nuestra serie en el tiempo estudiado fue heterogénea. El dominio con mejor pronóstico lo constituyó el oftalmológico, con recuperación o mejoría en todos los casos, no así la evolución auditivo-vestibular que presentó una evolución tórpida a pesar de los tratamientos administrados (corticoides, inmunosupresores clásicos o terapias biológicas).
En nuestros pacientes únicamente se registró una complicación grave, un éxitus debido a shock séptico por endocarditis bacteriana, en el paciente que recibió tocilizumab, tras haber estado previamente en tratamiento con ciclofosfamida en primera línea y metotrexato como segunda línea de tratamiento, así como con una importante dosis corticoidea.
ConclusionesHasta donde sabemos, esta es la serie de pacientes con SC más numerosa descrita a nivel nacional, y muestra unas características generales similares a las series publicadas. La afectación articular, y particularmente de grandes vasos podría ser más frecuente en esta enfermedad que lo descrito, y en base a nuestra observación, su búsqueda sistemática podría desenmascarar casos silentes.
En ausencia de evidencia de calidad, las pautas terapéuticas resultan heterogéneas, poniendo de manifiesto la necesidad de registros multicéntricos en este tipo de enfermedades de baja incidencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.