El uso de anticuerpos específicos en miopatías inflamatorias ha mejorado la caracterización de esta enfermedad identificando distintos fenotipos clínicos. Los pacientes con dermatomiositis y anticuerpos anti-MDA5 muestran síntomas típicos en la piel, un menor compromiso muscular y una prevalencia de enfermedad pulmonar intersticial de hasta el 91%. Además de la enfermedad pulmonar intersticial, se ha identificado el neumomediastino espontáneo como una manifestación pulmonar rara pero potencialmente mortal. Se reportan 2 casos de esta manifestación en pacientes con dermatomiositis anti-MDA5.
The use of specific antibodies in inflammatory myopathies has improved the characterization of this disease, identifying different clinical phenotypes. Patients with dermatomyositis and anti-MDA5 antibodies display typical skin symptoms, lesser muscular involvement, and a prevalence of interstitial lung disease of up to 91%. Beyond interstitial lung disease, spontaneous pneumomediastinum has been identified as a rare but potentially fatal pulmonary manifestation. Two cases of this complication in patients with anti-MDA5 dermatomyositis are reported.
La dermatomiositis (DM) clásicamente ha sido reconocida en la literatura por su compromiso muscular y cutáneo; sin embargo, cada vez se reconoce más el compromiso de otros dominios clínicos, como el pulmonar1. Es así como los pacientes con anticuerpos anti-MDA5 tienen un compromiso muscular leve sólo documentado por electromiografía o sutil elevación de CPK, o incluso ausente en algunos casos, lo que se conoce como DM hipomiopática o amiopática, pero que se relaciona con un alto riesgo de desarrollar compromiso pulmonar durante la evolución de su enfermedad2.
Definitivamente, la enfermedad pulmonar intersticial (EPI) es la que encabeza la lista de las manifestaciones pulmonares más importantes en los pacientes con DM en presencia de anticuerpos anti-MDA5, no solo por ser la más prevalente, sino también por su alta carga de morbilidad, llegando a ser incluso la causa de muerte en aquellos pacientes donde se comporta de una forma rápidamente progresiva. Pero no es solo esta condición la que afecta el pulmón en estos sujetos; también se han empezado a documentar otras manifestaciones menos frecuentes, como la neumonía aspirativa secundaria a debilidad muscular respiratoria, el daño alveolar difuso y la bronquiolitis obliterante3. Con mucha menos frecuencia se han descrito también otras manifestaciones, como enfisema subcutáneo, neumotórax y neumomediastino espontáneo (NE), que, aunque son poco prevalentes, deben reconocerse y diagnosticarse de forma oportuna pues acarrean una alta carga de morbimortalidad en los pacientes que las presentan, no solo por la propia condición per se, sino también al ser marcadores de rápida progresión de la EPI4,5. A continuación se presentan 2 casos de NE en pacientes con anti-MDA5.
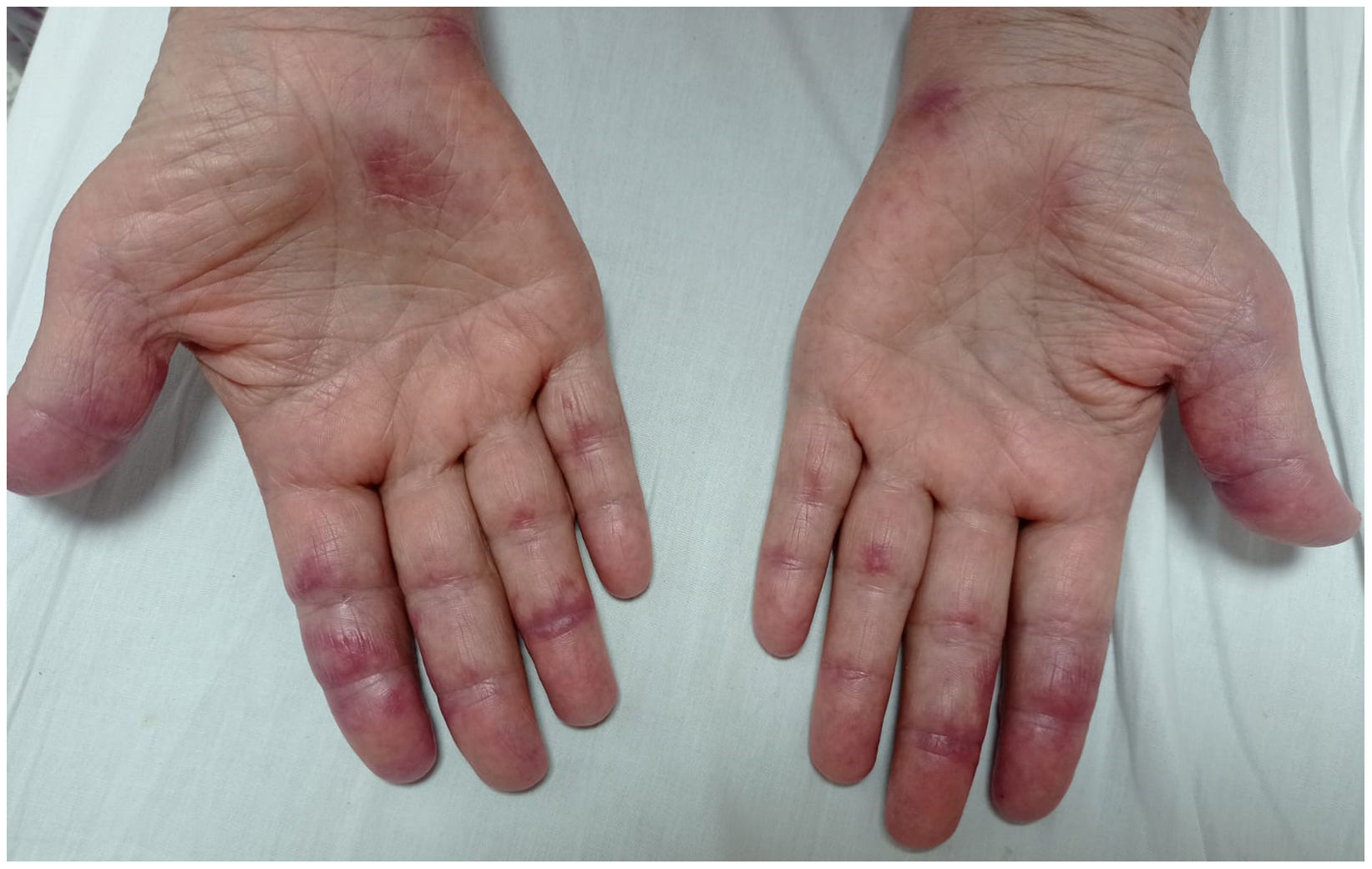
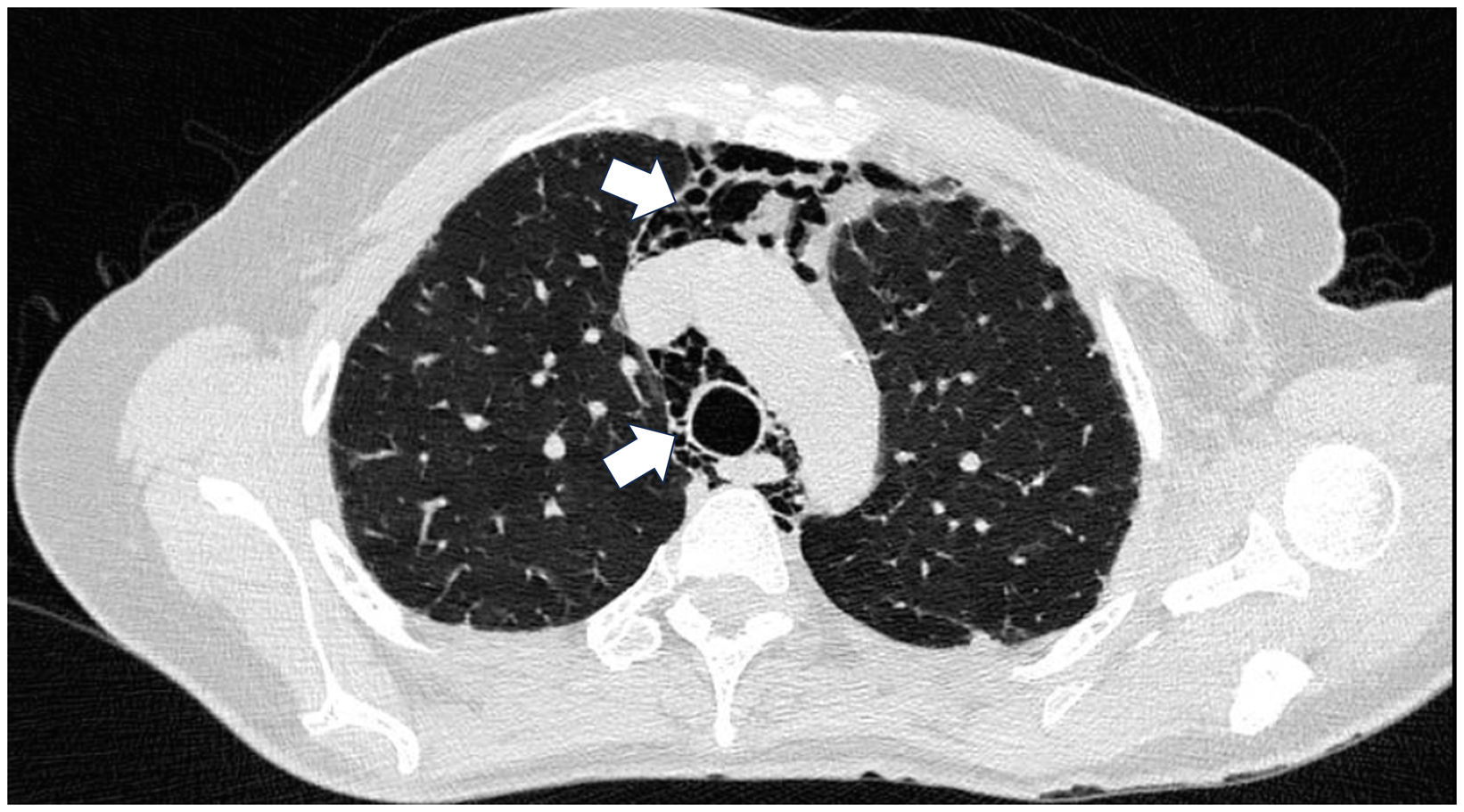
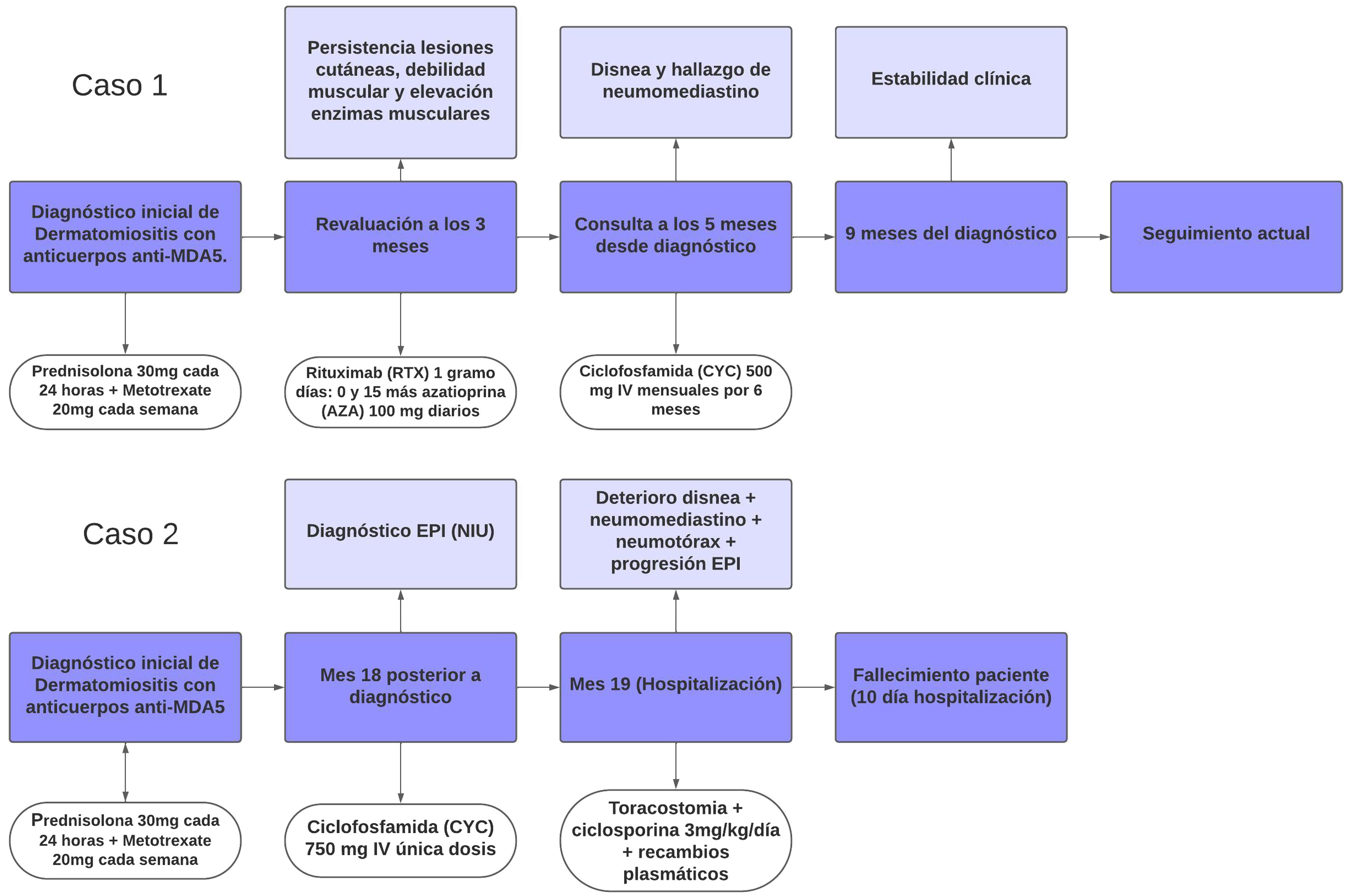
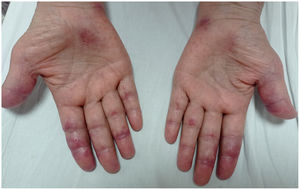
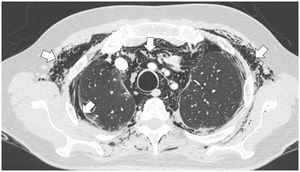
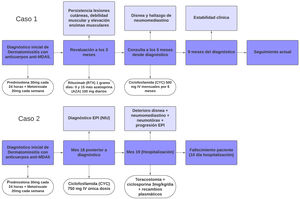
Presentación de casosCaso 1Mujer de 60 años con antecedente de DM con anticuerpos anti-MDA5 positivos diagnosticado un año atrás y quien en el momento del diagnóstico presentó afección cutánea dada por eritema en heliotropo, signo del chal, signo de Gottron y lesiones violáceas y ulceradas en palmas, poliartritis, debilidad proximal de las 4 extremidades y cefaloparesia. Al inicio se le prescribió metotrexato 20mg semanal y prednisolona 20mg diarios con esquema de desmonte. A los 3 meses de seguimiento persistía con lesiones cutáneas, debilidad muscular y elevación marcada de enzimas musculares, y adicionalmente alopecia, por lo cual se consideró que había, además de refractariedad clínica, un posible efecto adverso del metotrexato, decidiéndose iniciar primer ciclo de rituximab 1g IV días 0 y 15, más azatioprina 100mg diarios. Consulta luego de 2 meses por persistencia de las lesiones en la piel y poliartritis, a pesar de mejoría de la debilidad muscular y normalización de enzimas musculares. En el examen físico se encontró tumefacción de articulaciones: interfalángicas proximales, metacarpofalángicas, carpos y codos, adicionalmente con eritema en heliotropo, pápulas de Gottron, máculas y placas eritematoso-violáceas con incipientes signos de ulceración (fig. 1). También se encontraron crépitos en ambos campos pulmonares, por lo cual se solicitó TAC de alta resolución, la cual demostró neumomediastino extenso aislado sin presencia de neumotórax ni enfisema cutáneo (fig. 2). Se descartó perforación esofágica mediante endoscopia digestiva superior y lesión bronquial por broncoscopia, por lo cual se atribuyó este hallazgo a manifestación propia de la DM, en ausencia de EPI. Ante la estabilidad clínica y la ausencia de síntomas respiratorios, se inició ciclofosfamida 500mg IV mensuales durante 6 meses. Actualmente se encuentra en seguimiento por la consulta externa a la espera de completar el esquema propuesto, clínicamente con mejoría de las lesiones en la piel y de la disnea.
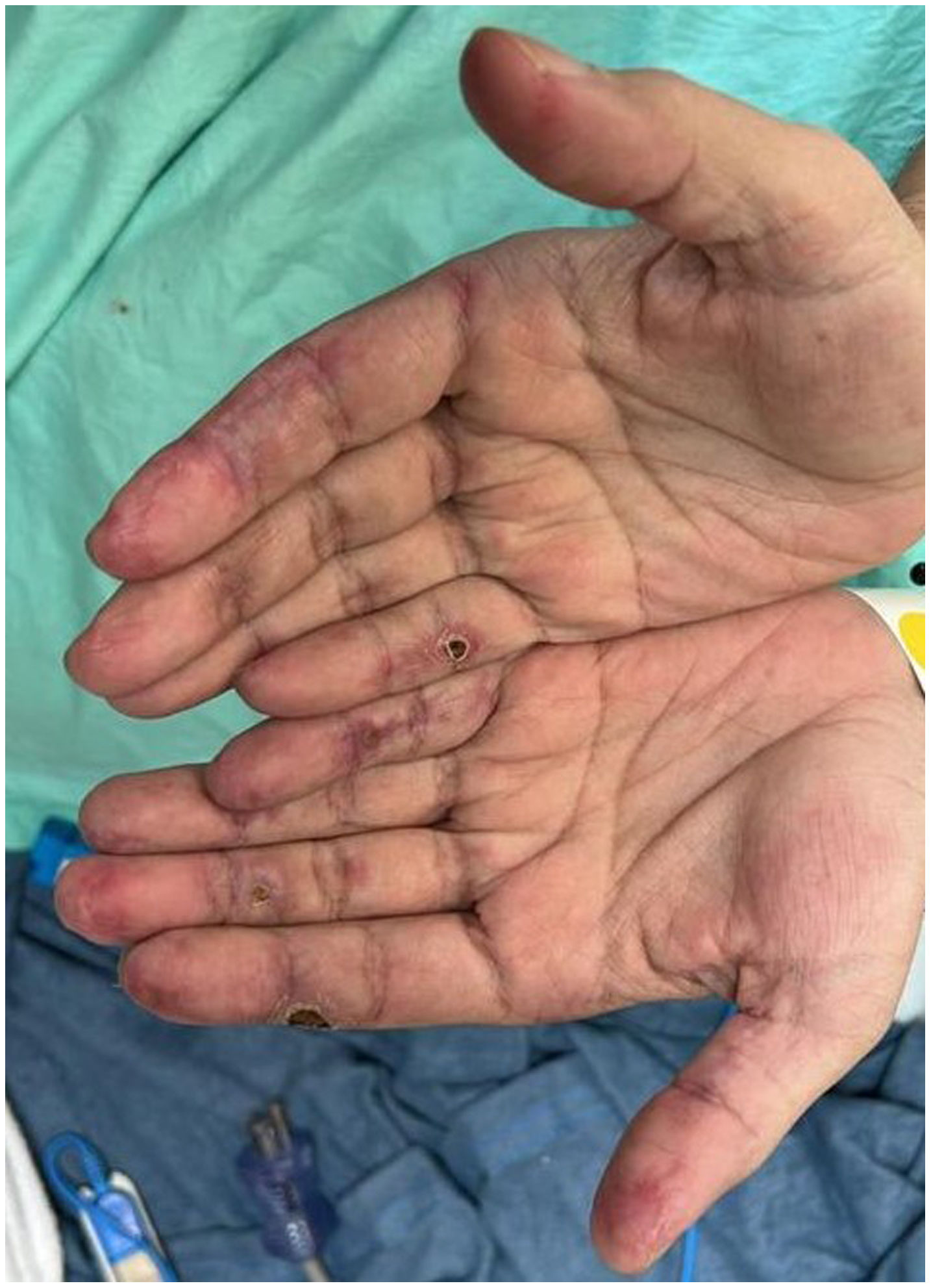
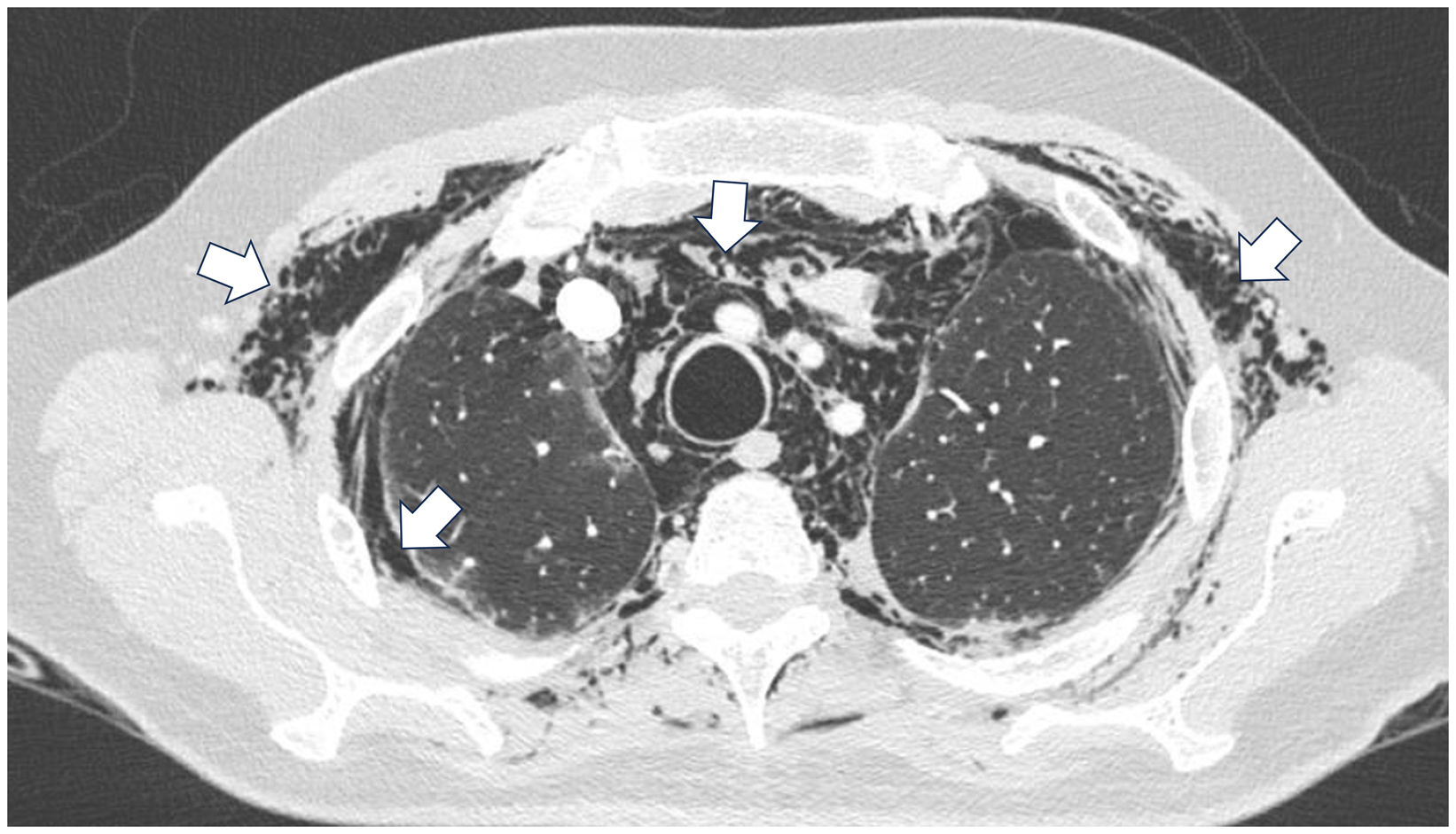
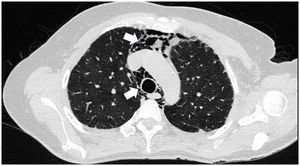
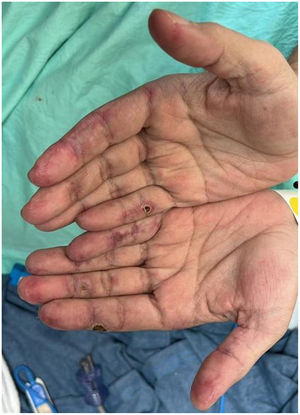
Hombre de 45 años con antecedente desde hace 2 años de DM con anticuerpos anti-MDA5 positivos con manifestaciones musculares y cutáneas clásicas de este fenotipo clínico (fig. 3), además de EPI tipo neumonía intersticial usual, la cual se había diagnosticado hacía 2 meses y por la que venía siendo tratado con ciclofosfamida 750mg IV única dosis. Consulta de forma espontánea por disnea súbita, razón por la cual se le realizó una angio-TAC (fig. 4) que demostró, además de la fibrosis pulmonar subyacente, neumomediastino y neumotórax de forma concomitante. Se procedió a realizar broncoscopia y estudios microbiológicos, los cuales fueron negativos, por lo que se decidió continuar con la siguiente dosis de ciclofosfamida, ciclosporina 3mg/kg/día e inicio de recambios plasmáticos. No obstante, en días posteriores, luego de iniciadas las terapias, el paciente presenta mayor deterioro respiratorio y desafortunadamente fallece a causa de la progresión y la exacerbación de la EPI, además de un aumento considerable de neumomediastino y neumotórax a pesar de haberle realizado toracostomías por parte de cirugía de tórax. Se consideró que todo el cuadro configuró un diagnóstico de EPI rápidamente progresiva y el paciente finalmente fallece.
Para ambos casos se muestra en la (fig. 5) una breve línea del tiempo con su respectivo desenlace.
DiscusiónEl NE se ha descrito como una manifestación poco frecuente en diferentes enfermedades y trastornos autoinmunes tales como esclerosis sistémica, artritis reumatoide y lupus eritematoso sistémico. Esta asociación se ha reportado con mayor frecuencia en DM, con una incidencia que oscila entre 2,2 y 8,6% solo para esta entidad, sin reportar datos para otras enfermedades autoinmunes6,7. Sin embargo, no son datos muy consistentes, pues la mayor parte de la información que se encuentra en la literatura son reportes y series de casos. Incluso algunos autores, como Civit y Porcel8, indican que, para 2020, se habían descrito menos de 100 casos. A pesar de su baja prevalencia, las recientes guías Chest de enfermedad pulmonar asociada a miositis resaltan la importancia de este hallazgo radiológico por su asociación con peores desenlaces7.
A pesar de que el NE como complicación de la DM se describe desde 19869, aún se desconocen los mecanismos fisiopatológicos a través de los cuales se produce dicha condición, planteándose principalmente un fenómeno vasculopático sobre el epitelio respiratorio que incide en rotura alveolar y/o formación de quistes subpleurales, con la consecuente formación de este10. Aunque se han reportado una gran cantidad de casos con EPI concomitante, no es excluyente que se presente de manera aislada, tal y como se presentó en uno de nuestros casos, donde había ausencia de EPI, misma circunstancia que se ha reportado también en otros casos similares, lo cual evidencia que hay un proceso fisiopatológico subyacente distinto al que produce EPI, y que esta última no es requisito para la aparición de NE3,11,12.
Los factores de riesgo descritos previos al uso rutinario de los anticuerpos específicos para miositis eran la historia de EPI, el comportamiento amiopático de la enfermedad y vasculopatía cutánea10,13, que, en última instancia, son las manifestaciones más características de una DM asociada a anti-MDA5, y que en los reportes más recientes ha sido el anticuerpo con el que más casos se ha asociado el desarrollo de NE, probablemente explicado por fenómeno vasculopático no solo cutáneo, sino también pulmonar, describiéndose una prevalencia entre 80-90% en diferentes series, mientras que el 10-20% restante se ha descrito principalmente en síndrome antisintetasa. Dichas series demuestran 3 características comunes en el desarrollo de dicha condición: fenotipo amiopático, EPI y la presencia de anticuerpos anti-MDA5, características que, además, tenían los pacientes de nuestros casos8,14–16.
Hay 2 aspectos importantes a considerar con respecto al NE: lo primero es que se puede presentar antes de las manifestaciones clásicas de una DM o hacerlo durante el transcurso de la enfermedad3; lo segundo es que hay un impacto bastante significativo en cuanto al pronóstico, como se mencionó anteriormente; no obstante, hay posturas divergentes en cuanto a la atribución pronóstico de esta entidad: por ejemplo, Li et al.17 describen supervivencias del 75,4% a una semana, 46,2% a 3 meses y 41,9% a un año, sin que se atribuyan directamente los casos letales al desarrollo del NE, sino a la concomitancia de manifestaciones graves de la miopatía inflamatoria per se (pulmonares, musculares y cutáneas), que además conllevan un mayor uso de inmunosupresores, lo que predispone a un mayor riesgo de infecciones graves. Para resaltar la idea anterior, Abe et al., en su cohorte retrospectiva, compararon pacientes con DM con y sin neumomediastino, encontrando que la mortalidad a un año desde el inicio de terapias inmunosupresoras u optimización de estas fue del 7,3% en quienes no tenían neumomediastino en comparación con un 34,8% de quienes sí lo tenían; sin embargo, lo más interesante es que, adicionalmente, los individuos con neumomediastino eran positivos para anti-MDA5 y antiaminoacil-ARNt-sintetasa (65,2 y 26,1%, respectivamente). Al intentar determinar los factores asociados a mortalidad, no se condicionó a la presencia de uno u otro anticuerpo, sino al desarrollo de EPI rápidamente progresiva luego de llevar a cabo los modelos de regresión logística14. Lo anterior es acorde a nuestro caso, donde uno de los pacientes falleció a causa de EPI rápidamente progresiva.
No está claro en la literatura cuál es la mejor estrategia terapéutica y no hay recomendaciones en las guías para el tratamiento de los pacientes con NE por DM. Se ha descrito el uso de diferentes inmunosupresores, tales como glucocorticoides, ciclofosfamida, ciclosporina, micofenolato, inmunoglobulina e, incluso, rituximab; no obstante, se obtienen resultados muy divergentes, desde casos con resolución completa a otros con desenlaces letales5,7,18–21. Es lógico pensar, como se mencionó anteriormente, que el pronóstico es dependiente más del desarrollo de EPI que del NE per se, solo requiriendo observación hasta la resolución y teniendo siempre presente que esta manifestación puede ser el heraldo de compromiso orgánico más grave a corto plazo, producto de la actividad de la enfermedad8,11,14–16.
ConclusionesLos pacientes con anticuerpos anti-MDA5 se caracterizan por poco o nulo compromiso muscular, pero por un gran compromiso pulmonar, principalmente asociado a EPI, que en ocasiones puede ser tan grave que los puede llevar incluso a la muerte.
No es la EPI la única manifestación pulmonar en estos pacientes; estos 2 casos llamaron la atención por el desarrollo de NE, una manifestación que, aunque atípica, puede ser un marcador de gravedad que se asocia con peores desenlaces. Es por esto por lo que los clínicos deben estar más alerta y hacer una búsqueda más exhaustiva de las diferentes complicaciones pulmonares descritas en los pacientes con DM.
Consideraciones éticasSe contó con consentimiento verbal y escrito por parte de los pacientes, además de la aprobación por parte del comité de investigación y ética de la institución.
Conflicto de interesesLos autores declaran que el trabajo no recibió financiación de fuentes públicas, comerciales o entidades sin ánimo de lucro.
Conflicto de interesesLos autores declaran que no existe ningún potencial conflicto de interés.