Analizar las diferentes estrategias de prescripción seguidas por reumatólogos especializados en FM.
MétodosEstudio prospectivo, multicéntrico, con 2 visitas separadas 3 meses en el que se instaura un tratamiento farmacológico en condiciones de práctica clínica habitual. Se analizó fundamentalmente la prescripción de benzodiacepinas, hipnóticos, antidepresivos y anticonvulsivantes. La evaluación clínica se realizó mediante el cuestionario ICAF (Índice combinado de afectación en pacientes con fibromialgia). Se determinaron las estrategias más frecuentes y se calculó el tamaño del efecto para analizar su eficacia.
ResultadosSe incluyó a 232 pacientes con FM atendidos en 15 consultas de reumatología. Las estrategias más comunes fueron la introducción aislada de un anticonvulsivante (17,7%) o un antidepresivo (14,7), que produjeron mejorías clínicas estadísticamente significativas. La estrategia más eficaz (tamaño del efecto próximo a 1) fue la introducción simultánea de ambos fármacos (6,5%), que aumentó en un 50% el tamaño del efecto de antidepresivos y en un 100% el de anticonvulsivantes. La estrategia de no realizar ningún cambio en el número de fármacos fue la más frecuente (35,8%) pero no mostró mejoría clínica significativa. Otras estrategias fueron muy poco frecuentes y no han sido analizadas.
ConclusiónLas estrategias de prescripción de fármacos anticonvulsivantes o antidepresivos de manera aislada o en combinación producen una mejoría clínica significativa en los pacientes con FM. La estrategia más eficaz es la introducción de ambos fármacos simultáneamente. La menos eficaz es no realizar ningún cambio.
To analyze prescription strategies followed by rheumatologist specialized in FM treatment.
MethodsA prospective, multicentric, 3-month follow-up study with two visits. The drug treatment was started following usual clinical practice conditions. Prescription of benzodiazepines, hypnotics, anticonvulsants and antidepressants were those mainly studied. Clinical evaluation was performed by the ICAF (Combined index of affection in patients with fibromyalgia) questionnaire. The most frequent strategies and their size effect were calculated.
ResultsA total of 232 patients attending 15 rheumatology centers were included. The introduction of an anticonvulsant or an antidepressant were the most common drug strategies followed in 17.7% and 14.7% of patients, respectively. Both strategies produced a statistically significant clinical improvement. The most effective strategy (with an effect size of nearly 1) was the introduction of both drugs (6.5% patients), which increased the antidepressants effect size in 50% and 100% for anticonvulsants. The strategy of no change in the number of drug prescriptions was the most frequent (35.8% patients) but no significant clinical improvement was found in these patients. Some other strategies were very uncommon and have not been analyzed in this study.
ConclusionThe introduction of anticonvulsants or antidepressants, in an isolated or combined form, produces a significant clinical improvement in FM patients. The most effective drug strategy is the introduction of both drugs at the same time. The least effective strategy is not to change the number of drug prescriptions.
El tratamiento de los pacientes con fibromialgia (FM) sigue mostrando en la actualidad dificultades. Los diferentes tratamientos que se están utilizando todavía no han obtenido unos resultados todo lo satisfactorio que se esperaba motivo por el cual las pacientes con FM siguen manteniendo las mismas manifestaciones clínicas aun bastantes años después de haber sido diagnosticadas1.
Las posibilidades de tratamiento farmacológico son bastante amplias ya que muchos fármacos que actúan sobre el sistema nervioso central pueden tener efectos beneficiosos en estos pacientes2,3. Fármacos analgésicos, antiinflamatorios (AINE), antidepresivos, anticonvulsivantes, benzodiacepinas y otros fármacos que actúan sobre el sistema nervioso central se utilizan en la primera línea de tratamiento en los pacientes con FM, aunque en la mayoría de los casos no van dirigidos hacia el tratamiento global de la enfermedad, sino exclusivamente a tratar algunos de los síntomas.
Sin embargo, y debido también a los numerosos efectos adversos de estos fármacos, es necesario conocer qué es lo que puede aportar cada uno de ellos al tratamiento de la FM y evitar la medicación excesiva, problema que se observa con frecuencia en estos enfermos.
Por otra parte, tampoco existen trabajos que determinen qué tipo de fármaco es el más eficaz, o en qué secuencia o asociación se deben utilizar para obtener la mejor respuesta posible.
Por tanto, en esta situación, a la hora de administrar un fármaco para tratar la FM le corresponde al facultativo elegir entre varias posibilidades pero desconociendo realmente cuál es la estrategia que resulta más eficaz.
El objetivo de este trabajo es analizar las diferentes estrategias de tratamiento farmacológico seguidas por reumatólogos especializados en el tratamiento de pacientes con FM y determinar cuáles de ellas son más eficaces.
MétodosPacientesSe incluyó de manera consecutiva a mujeres y hombres mayores de 18 años con el diagnóstico de FM según los criterios del American College of Rheumatology4, entre enero y abril del 2007. Los pacientes procedían de las consultas externas de reumatología de 15 centros distintos distribuidos por toda España (proyecto ICAF).
Todos los facultativos que participaron en el estudio fueron seleccionados por su dedicación especial al tratamiento de pacientes con fibromialgia. Previamente a comenzar el estudio, se realizó una reunión con todos los centros participantes para homogenizar criterios de actuación entre los diferentes facultativos siguiendo las recomendaciones del Documento consenso de Sociedad Española de Reumatología sobre la fibromialgia2.
Se consideraron criterios de exclusión las enfermedades incapacitantes cardiopulmonares o de otro tipo, obesidad mórbida, enfermedades reumáticas inflamatorias y enfermedades psiquiátricas descompensadas. También se excluyó a aquellos pacientes involucrados en procesos de demandas de informes de incapacidad, litigios o cualquier tipo de compensación económica.
El protocolo del estudio fue aprobado por el comité ético de investigación clínica del Hospital General Universitario Gregorio Marañón de Madrid.
Diseño del estudioSe trata de un estudio prospectivo con 2 visitas separadas por un periodo de 3 meses, en el que se instaura un tratamiento con fármacos en condiciones de práctica clínica habitual.
En la visita inicial, después de la firma del documento de consentimiento informado, se realizó una entrevista cara a cara con el paciente en la que se recogieron las variables socio demográficas, clínicas, y los fármacos que estaba utilizando en ese momento para tratar la FM.
La evaluación clínica se realizó mediante el cuestionario ICAF recientemente validado en nuestra población5,6. Se compone de 4 factores: emocional, físico, afrontamiento activo y afrontamiento pasivo, así como una puntuación global. El ICAF evalúa aspectos emocionales, como la ansiedad y la depresión, y el impacto que producen en el entorno social del paciente (factor emocional). También evalúa la capacidad funcional del paciente, fatiga, calidad de sueño o dolor (factor físico) y la forma en la que el paciente afronta su enfermedad (factores de afrontamiento activo y pasivo). En cuanto a la forma de puntuar: cuanta más alta sea la puntuación de cada uno de los factores y de la puntuación global peor es la situación clínica del paciente, salvo en el afrontamiento activo que indica que el paciente dispone de más recursos para afrontar la enfermedad (anexo 2 «Índice Combinado de Afectación en pacientes con Fibromialgia (ICAF). Versión en español»).
En la evaluación de los fármacos se incluyeron principalmente aquellos que actúan sobre sistema nervioso central: benzodiacepinas, hipnóticos, antidepresivos, anticonvulsivantes, antihistamínicos, antipsicóticos, así como analgésicos, opioides y AINE.
A continuación, se prescribió el nuevo tratamiento según condiciones de práctica clínica habitual, modificándose el tratamiento que venía realizando el paciente si así lo consideraba el facultativo especialista. Se aconsejó a todos los pacientes la realización de ejercicio físico de una manera genérica; sin embargo, otros tratamientos no farmacológicos como terapia psicológica, técnicas de relajación, acupuntura, dietas o masajes se mantuvieron en las mismas condiciones previas que venía realizando el paciente. No se realizó otra recomendación terapéutica especial y tampoco hubo ninguna limitación para la prescripción del tratamiento farmacológico en ninguno de los centros donde se realizó el estudio.
En la visita final se volvieron a realizar las mismas evaluaciones que se hicieron en la primera visita y se cuantificaron nuevamente los fármacos que estaba tomando el paciente.
Análisis estadísticoAntes de comenzar con el análisis, los datos de los pacientes fueron cuidadosamente revisados para estudiar la distribución de frecuencias y detectar posibles defectos de recogida. Los datos correspondientes a las puntuaciones del ICAF están expresados en puntuaciones T, como se ha descrito previamente en el trabajo original5.
En el análisis estadístico se compararon el número y el tipo de fármacos utilizados en la visita inicial frente a la visita final, así como las diferencias en la puntuación global y de cada uno de los factores que componen el ICAF.
Los datos perdidos fueron resueltos siguiendo 2 estrategias: para los datos de la visita inicial se usó la media vertical correspondiente a cada grupo, y los datos perdidos de la visita final se completaron arrastrando los datos de la visita inicial, procedimiento considerado como más conservador.
Se realizó un análisis estadístico descriptivo de los datos en ambas visitas y se comparó mediante el t-test para muestras relacionadas las diferencias entre las puntuaciones de las vistas inicial y final.
Para valorar la eficacia del tratamiento entre ambas visitas se calculó el tamaño del efecto. El tamaño del efecto es un índice que expresa la magnitud de un cambio7, es decir, un índice de cuánta es la diferencia que existe entre dos grupos. La magnitud del tamaño de efecto se mide según las categorías de Cohen, donde se considera un valor > 0,8-0,5 como grande, entre 0,5-0,2 como moderado y < 0,2 como pequeño.
Se usó el programa estadístico SPSSWIN versión 17.0 para realizar el análisis estadístico y se consideró significativo un valor de p<0,05.
ResultadosSe incluyó en el análisis a 232 pacientes, con una proporción de mujeres del 98%, una edad media de 47,7±8,6 años y un tiempo de evolución de la enfermedad de 4,3±4,0 años. Todos los facultativos aportaron aproximadamente el mismo número de pacientes al estudio.
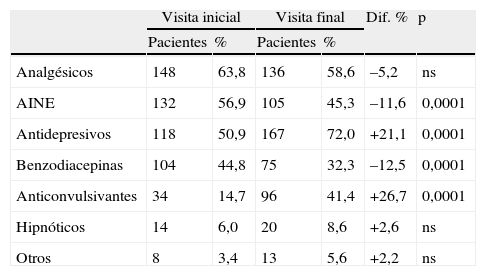
El número de fármacos para tratar la FM fue de 3,1±1,6 fármacos/paciente en la visita inicial, con la distribución que puede observarse en la tabla 1. Después del tratamiento el número de fármacos se incrementó hasta 3,4±1,9 fármacos/paciente (p<0,017) en la visita final. Los cambios más importantes entre ambas visitas se produjeron entre los AINE, antidepresivos, benzodiacepinas y anticonvulsivantes (tabla 1).
Tipo de fármaco utilizado en 232 pacientes con FM y cambios individuales producidos después del tratamiento en condiciones de práctica clínica habitual
| Visita inicial | Visita final | Dif. % | p | |||
| Pacientes | % | Pacientes | % | |||
| Analgésicos | 148 | 63,8 | 136 | 58,6 | –5,2 | ns |
| AINE | 132 | 56,9 | 105 | 45,3 | –11,6 | 0,0001 |
| Antidepresivos | 118 | 50,9 | 167 | 72,0 | +21,1 | 0,0001 |
| Benzodiacepinas | 104 | 44,8 | 75 | 32,3 | –12,5 | 0,0001 |
| Anticonvulsivantes | 34 | 14,7 | 96 | 41,4 | +26,7 | 0,0001 |
| Hipnóticos | 14 | 6,0 | 20 | 8,6 | +2,6 | ns |
| Otros | 8 | 3,4 | 13 | 5,6 | +2,2 | ns |
ns=no significativo.
Para el análisis posterior solo se han tenido en cuenta los fármacos directos sobre el sistema nervioso central y se han descartado analgésicos y AINE. Por otra parte, el consumo de hipnóticos se ha sumado al uso de benzodiacepinas, ya que en muchos casos se emplean igualmente para inducir el sueño.
Los cambios más significativos fueron: un aumento del número de antidepresivos, pasando de 0,50±0,50 a 0,71±0,45 (p<0,0001) antidepresivos/paciente; un aumento del número de anticonvulsivantes, pasando de 0,14±0,35 a 0,41±0,49 (p<0,0001) anticonvulsivantes/paciente, y una reducción en el número de benzodiacepinas, pasando de 0,48±0,50 a 0,38±0,48 (p<0,001) benzodiacepinas/paciente. En cuanto al número de fármacos introducidos en el tratamiento, en 87 pacientes se introdujo solo uno, en 15 pacientes se introdujeron 2 y en 4 pacientes se introdujeron 3 fármacos simultáneamente.
Desde el punto de vista de las manifestaciones clínicas, hubo una mejoría significativa entre la visita inicial y la final que afectó al factor emocional, físico, afrontamiento activo y puntuación global en el conjunto total de pacientes.
Estrategias específicas de cambio de tratamiento y sus consecuenciasLas estrategias específicas de cambio en el tratamiento seguidas por los facultativos del estudio fueron añadir un anticonvulsivante solo (17,7% pacientes), añadir un antidepresivo solo (14,7% pacientes) o añadir ambos fármacos simultáneamente (6,5% pacientes).
No obstante, hay que destacar que la estrategia más frecuente de todas fue dejar el tratamiento como estaba sin modificación alguna en el 35,8% de los pacientes. Dentro de este grupo, el 26% de los pacientes no tomaba medicación para el sistema nervioso central, pero el 25% de ellos tomaba uno, el 36% tomaban 2 y el 11% tomaban 3 de los fármacos.
Las restantes estrategias fueron muy variadas y se utilizaron en el 25,3% de los pacientes. En muchos casos, la estrategia consistió en la supresión de un fármaco junto a la introducción de otro, por lo que resultó difícil valorar su efectividad de forma individual.
En la visita inicial, no se encontraron diferencias estadísticamente significativas entre estos grupos de tratamiento en las variables basales estudiadas como: edad, sexo, tiempo de evolución de la enfermedad, tiempo transcurrido desde el diagnóstico o situación laboral. Tampoco se encontraron diferencias basales en la puntuación global del ICAF ni en ninguno de sus cuatro factores (tabla 2).
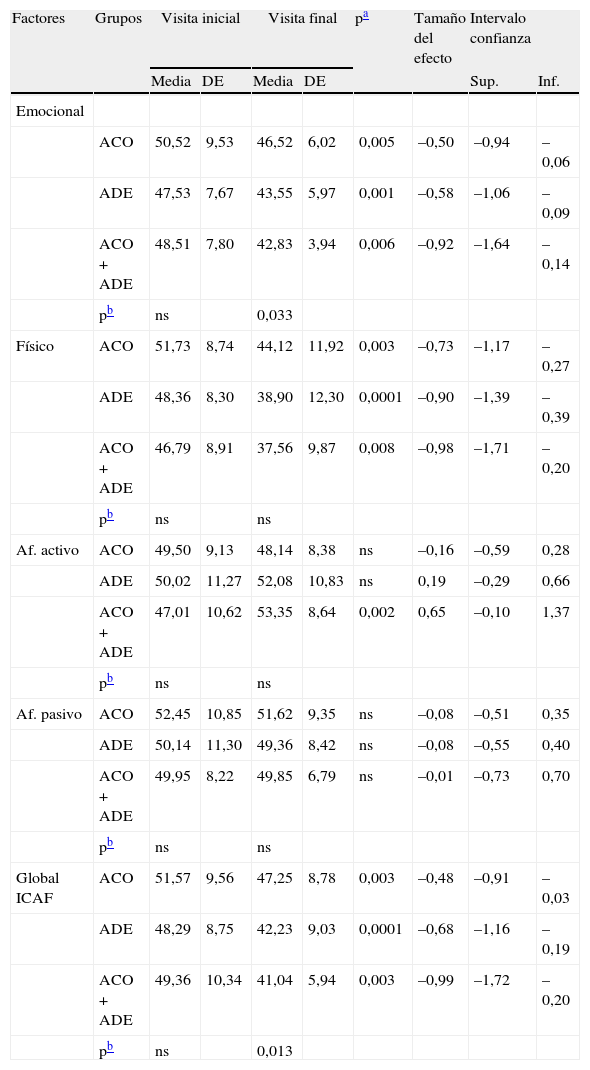
Diferencias en los factores y en la puntuación global del ICAF entre los grupos de pacientes en los que se introdujo un anticonvulsivante (ACO; n=41), un antidepresivo (ADE; n=34) o ambos fármacos simultáneamente (ACO+ADE; n=15). En la tabla se muestran los valores de la visita inicial, visita final y el tamaño del efecto entre ambas
| Factores | Grupos | Visita inicial | Visita final | pa | Tamaño del efecto | Intervalo confianza | |||
| Media | DE | Media | DE | Sup. | Inf. | ||||
| Emocional | |||||||||
| ACO | 50,52 | 9,53 | 46,52 | 6,02 | 0,005 | –0,50 | –0,94 | –0,06 | |
| ADE | 47,53 | 7,67 | 43,55 | 5,97 | 0,001 | –0,58 | –1,06 | –0,09 | |
| ACO+ADE | 48,51 | 7,80 | 42,83 | 3,94 | 0,006 | –0,92 | –1,64 | –0,14 | |
| pb | ns | 0,033 | |||||||
| Físico | ACO | 51,73 | 8,74 | 44,12 | 11,92 | 0,003 | –0,73 | –1,17 | –0,27 |
| ADE | 48,36 | 8,30 | 38,90 | 12,30 | 0,0001 | –0,90 | –1,39 | –0,39 | |
| ACO+ADE | 46,79 | 8,91 | 37,56 | 9,87 | 0,008 | –0,98 | –1,71 | –0,20 | |
| pb | ns | ns | |||||||
| Af. activo | ACO | 49,50 | 9,13 | 48,14 | 8,38 | ns | –0,16 | –0,59 | 0,28 |
| ADE | 50,02 | 11,27 | 52,08 | 10,83 | ns | 0,19 | –0,29 | 0,66 | |
| ACO+ADE | 47,01 | 10,62 | 53,35 | 8,64 | 0,002 | 0,65 | –0,10 | 1,37 | |
| pb | ns | ns | |||||||
| Af. pasivo | ACO | 52,45 | 10,85 | 51,62 | 9,35 | ns | –0,08 | –0,51 | 0,35 |
| ADE | 50,14 | 11,30 | 49,36 | 8,42 | ns | –0,08 | –0,55 | 0,40 | |
| ACO+ADE | 49,95 | 8,22 | 49,85 | 6,79 | ns | –0,01 | –0,73 | 0,70 | |
| pb | ns | ns | |||||||
| Global ICAF | ACO | 51,57 | 9,56 | 47,25 | 8,78 | 0,003 | –0,48 | –0,91 | –0,03 |
| ADE | 48,29 | 8,75 | 42,23 | 9,03 | 0,0001 | –0,68 | –1,16 | –0,19 | |
| ACO+ADE | 49,36 | 10,34 | 41,04 | 5,94 | 0,003 | –0,99 | –1,72 | –0,20 | |
| pb | ns | 0,013 | |||||||
ACO: anticonvulsivante; ADE: antidepresivo; Af.: afrontamiento; DE: desviación estándar; ns: no significativo
Cuando se consideraron las medidas terapéuticas tomadas posteriormente, se analizaron 2 situaciones: la presencia o ausencia de cambios. Cuando se comparó a los pacientes a los que se suspendió algún fármaco (n=26) con aquellos otros en los que se introdujo algún fármaco (n=102), la única diferencia significativa fue que el factor emocional puntuó más (tenían una peor situación emocional) en el grupo de pacientes a los que se introdujo algún fármaco (49,77±8,87 vs. 54,45±9,92, p=0,021), pero no hubo diferencias significativas en los otros factores o en la puntuación global.
En el grupo de pacientes en los que se utilizó la estrategia de no modificar el tratamiento, no se encontró un beneficio adicional para los pacientes. La puntuación global del ICAF y la de sus factores no se modificaron significativamente en este grupo de pacientes entre la visita inicial y final.
En el grupo de pacientes en los que la estrategia consistió en añadir solo un anticonvulsivante, se produjeron diferencias significativas en los factores emocional y físico, así como en la puntuación global con un tamaño del efecto moderado (tabla 2).
En aquel otro grupo de pacientes en los que se añadió solo un antidepresivo, se produjeron también diferencias significativas en la puntuación global y en los factores emocional y físico, con un tamaño del efecto algo más elevado que en el grupo anterior (tabla 2). Cabe destacar que el mayor efecto entre los factores se consiguió en el componente físico del ICAF.
Por último, en el grupo de pacientes en los que la estrategia consistió en la introducción de ambos fármacos, antidepresivo y anticonvulsivante, se produjo el mayor efecto de todos con unas cifras del tamaño del efecto próximas a 1 (tabla 2).
Mientras que las estrategias de añadir un antidepresivo o un anticonvulsivante fueron realizadas por lo general de forma exclusiva, la estrategia de cambio con las benzodiacepinas no fue tan homogénea. Se añadió y se suspendió de manera exclusiva casi al mismo número de pacientes, pero, además, los cambios de benzodiacepinas se acompañaron con más frecuencia de la introducción o supresión de los otros 2 fármacos. Sin tener en cuenta los cambios realizados en los otros 2 fármacos, en el cómputo general se suspendieron benzodiacepinas en 36 pacientes y se añadieron como fármaco nuevo solo en 3 pacientes. El análisis de la estrategia de suspender benzodiacepinas produjo una mejoría en la puntuación global y en todos los factores con excepción de afrontamiento pasivo (no se muestran datos).
DiscusiónEn este trabajo se han analizado algunas de las estrategias más frecuentes de administración de fármacos seguidas por un grupo de facultativos con especial dedicación al tratamiento de pacientes con FM, en condiciones de práctica médica habitual. Los resultados sugieren que determinados cambios en la estrategia de administración de fármacos se acompaña de modificaciones significativas en la situación clínica de los pacientes.
Como estrategia general, hubo un aumento significativo del número total de fármacos empleados para tratar a los pacientes siendo lo más frecuente introducir un solo fármaco.
Algunas de las estrategias de tratamiento fueron más utilizadas que otras por los facultativos de este estudio y, entre todas ellas, las estrategias de incorporar un antidepresivo, un anticonvulsivante de forma individual, o ambos fármacos a la vez fueron claramente más frecuentes. Otro tipo de estrategias como, por ejemplo, la de suspender benzodiacepinas, aunque existen indicios de que pueda ser también beneficiosa, no ha podido ser comprobada en este trabajo debido al escaso número de pacientes en esa situación y a que esta estrategia iba acompañada, con frecuencia, de cambio de algún otro fármaco.
No obstante, la estrategia de no realizar cambios en el tratamiento fue la más frecuente de todas afectando al 36% de los pacientes. Sin embargo, en este grupo de pacientes la evaluación clínica de la vista inicial y final no mostró diferencias significativas en la situación clínica de los pacientes.
Sigue habiendo un gran escepticismo en lo que concierne a la FM8 y una idea bastante extendida entre los facultativos es que el tratamiento farmacológico no aporta demasiados beneficios por lo que con frecuencia solo se les administran fármacos para tratar el síntoma del dolor, principalmente analgésicos y AINE.
Una explicación posible puede radicar en el hecho de que en la Unión Europea no existe ningún fármaco cuya indicación de tratamiento sea la FM, mientras que la FDA americana ha autorizado ya 3 fármacos, 2 antidepresivos inhibidores duales de serotonina y norepinefrina (duloxetina y milnacipram) y un fármaco anticonvulsivante (pregabalina) con esta indicación. Por tanto, en la Unión Europea estos fármacos solo se pueden administrar cuando hay que tratar las manifestaciones clínicas para las que están aprobados y, sin embargo, en muchos pacientes con FM estas manifestaciones clínicas no son precisamente las más relevantes.
En este sentido, el hallazgo en nuestro trabajo de que la única diferencia entre pacientes a los que se introdujo y aquellos otros a los que se suspendió algún fármaco era el factor emocional, que mide ansiedad y depresión, corrobora que dichos fármacos se prescribieron para tratar estos síntomas y no otros como el dolor, cansancio o capacidad funcional que son medidos por el factor físico.
Un metanálisis reciente9 ha demostrado que diversos antidepresivos producen un efecto favorable particularmente sobre el dolor, sueño, estado de ánimo, fatiga y alteraciones del estado ánimo, pero con un tamaño del efecto bajo en lo que respecta a calidad de vida percibida. Algo similar ocurre con los anticonvulsivantes, donde también se ha comprobado que existe un grado de evidencia fuerte de que pregabalina y gabapentina producen una mejoría del dolor y del sueño, pero no así de la fatiga o de las alteraciones del estado de ánimo10.
En nuestro trabajo hemos comprobado que la administración de un antidepresivo o un anticonvulsivante de manera individual mejora la situación general del paciente con un tamaño de efecto moderado. Sin embargo, cuando se añaden ambos a la vez el tamaño del efecto aumenta casi en un 50% con respecto a los antidepresivos y hasta en un 100% con respecto a los anticonvulsivantes. Este hallazgo está en consonancia con lo sugerido recientemente por algunos autores11.
No obstante, no se puede descartar que el mero cambio de tratamiento farmacológico, añadiendo 2 nuevos fármacos, pudiera tener un efecto positivo más allá del efecto específico de éstos. El cambio en sí y las expectativas del paciente ante él pueden tener un efecto terapéutico12.
Es de destacar que el mayor efecto de estos fármacos se produce precisamente en el factor físico del ICAF seguido del factor emocional. Los factores de afrontamiento activo y pasivo no se modifican de forma significativa, ya que son maneras en las que los pacientes afrontan su enfermedad y no se modifican a corto plazo por la introducción de un fármaco6.
El criterio para seguir una estrategia determinada no ha sido del todo uniforme entre los facultativos del estudio. Así, la estrategia de no modificar el tratamiento fue seguida por los facultativos en el 36% de los pacientes a pesar de que su situación clínica inicial en cuanto a grado de afectación era similar a la del resto de los pacientes en los que sí se utilizaron otras estrategias. Sin embargo, dentro de este grupo de pacientes, el 74% de ellos estaban recibiendo uno o más fármacos por lo que el margen de maniobra para realizar cualquier tipo de cambio era amplio.
Por otra parte, hubo un número similar de pacientes a los que se suspendieron o añadieron exclusivamente benzodiacepinas, lo cual sugiere que algunas estrategias no son compartidas de forma unánime por todos los facultativos.
La principal limitación de este estudio es que no se han podido evaluar todas las estrategias posibles de administración de fármacos sino solo las más frecuentes seguidas por los facultativos, motivo por el cual no se puede concluir sobre cuál es la estrategia más eficaz. Originalmente el estudio no estaba diseñado para ello por lo que los resultados son solo orientativos sobre la práctica clínica habitual en la muestra de unidades clínicas que intervienen en el estudio.
Otra limitación es que algunas variables no se han analizado en este estudio y sin embargo se pueden comportar como posibles variables de confusión. Variables como la comorbilidad asociada, o los tratamientos seguidos para esta, no fueron evaluados en nuestro estudio y podrían condicionar los resultados obtenidos en relación con la eficacia de las diferentes estrategias seguidas.
Aunque inicialmente se recomendó a los investigadores que no se modificaran las condiciones previas de la terapia psicológica o la realización de ejercicio físico, es posible que a lo largo de los 3 meses de seguimiento que duró el estudio se produjera algún tipo de modificación que pudiera haber influido en los resultados.
Queremos resaltar que la importancia de este estudio radica en que nos ha permitido conocer cuáles son las principales estrategias de prescripción de fármacos para pacientes con FM seguidas en nuestro medio y en condiciones de práctica médica habitual. Aunque con los datos de nuestro estudio no podemos asegurar cuál es la mejor estrategia posible, hemos encontrado algunos datos que sugieren que entre las estrategias más frecuentes algunas de ellas podrían ser superiores a otras. Estos hallazgos deberán ser comprobados en futuros estudios.
FinanciaciónEste estudio ha sido financiado por el Fondo de Investigación Sanitaria (FIS) PI 07/0202, del ministerio de Sanidad y Consumo.
Conflicto de interesesEl laboratorio farmacéutico Pfizer ha contribuido económicamente subvencionando el desarrollo del proyecto ICAF como un proyecto de investigación de la Fundación Española de Reumatología. Los 3 autores del estudio han sido investigadores principales del proyecto ICAF.
Grupo ICAF: Alegre C. (Hospital Vall de Hebrón, Barcelona), Belenguer R. (Hospital 9 de Octubre, Valencia), Belmonte M. (Hospital General de Castellón, Castellón), Beltrán J. (Hospital General de Castellón, Castellón), Blanch J. (Hospital IMAS, Barcelona), Collado A. (Hospital Clínic, Barcelona), Fernández Dapica P. (Hospital Universitario 12 de Octubre, Madrid), Francisco Hernández F.M. (Hospital Dr. Negrín, Gran Canaria), García Monforte A. (Hospital Universitario Gregorio Marañón, Madrid), González Hernández T. (IPR, Madrid), González Polo J. (Hospital Universitario La Paz, Madrid), Hidalgo C. (Centro Reumatológico, Salamanca), Mundo J. (Hospital Clínic, Barcelona), Muñoz Carreño P. (Hospital General, Guadalajara), Vallejo I. (Hospital Clínic, Barcelona), Vidal J. (Hospital General, Guadalajara).
Los nombres de los componentes del Grupo ICAF están relacionados en el anexo 1.