La enfermedad de Kikuchi-Fujimoto (EKF) es una enfermedad rara, benigna y autolimitada, que en muy raras ocasiones se asocia con el lupus eritematoso sistémico (LES), pudiendo presentarse antes, después o simultáneamente. A continuación, se analiza un caso clínico en el que se demuestra la interrelación entre ambas patologías.
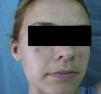
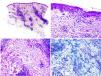
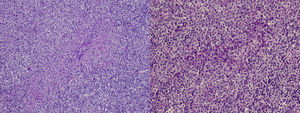
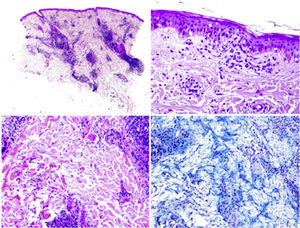
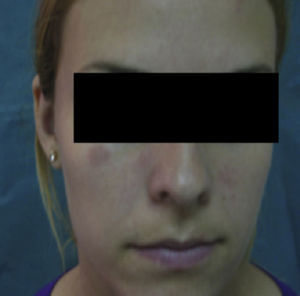
Descripción del caso clínicoMujer de 22 años de edad sin antecedentes personales de interés que ingresó en nuestro hospital para estudio de un síndrome febril y adenopatías laterocervicales de 15 días de evolución. Las pruebas de laboratorio evidenciaban leucopenia 2.800/mm3 (sin linfopenia), anemia normocítica normocrómica (hemoglobina 11g/dl, hematocrito 34%, volumen corpuscular medio 85,9, hemoglobina corpuscular media 28,6pg) y VSG 85mm/h. En la bioquímica sanguínea y en el sedimento de orina no existían alteraciones. Las serologías frente a VIH, hepatitis B y C, toxoplasma, rubéola, virus de Epstein-Barr y citomegalovirus fueron negativas. Los hemocultivos y la prueba de Mantoux fueron, asimismo, negativos. En las pruebas de autoinmunidad destacaba: ANA positivo a título de 1/320 (patrón homogéneo), anti-ADNn negativo, factor reumatoide negativo y complemento dentro del rango de la normalidad. En la TC toracoabdominal se objetivaron múltiples adenopatías a nivel cervical e inguinal. Se le realizó una punción de médula ósea con aspirado, biopsia y cultivos que fueron negativos. Se le practicó una biopsia de una adenopatía cervical donde se objetivaron áreas paracorticales de necrosis con detritus celulares y numerosos histiocitos compatible con linfadenitis necrotizante o EKF (fig. 1). En los años posteriores de seguimiento, la paciente permaneció estable, sin volver a tener episodios febriles, aunque sí presentó ocasionalmente linfadenopatías cervicales autolimitadas. Tuvo úlceras orales dolorosas de repetición y en las sucesivas analíticas se confirmó la leucopenia (sin linfopenia). Tres años después presentó nódulos eritematosos dolorosos a nivel de la frente y ambos pómulos (fig. 2). Se realizó una analítica donde presentaba ANA positivo a título de 1/160 patrón homogéneo y complemento disminuido. Se realizó una biopsia cutánea que fue compatible con un lupus discoide (fig. 3). Por tanto, considerando los criterios clínicos y de laboratorio, cumplía 4 de los 11 criterios de clasificación para LES (ANA+, úlceras orales dolorosas de repetición, leucopenia, lupus discoide). Se trató con hidroxicloroquina logrando una disminución de las lesiones cutáneas en 2 semanas aproximadamente. (fig. 4).
La EKF fue descrita en 1972 y se caracteriza por la aparición de fiebre y adenopatías preferentemente cervicales1-3. Afecta preferentemente a mujeres jóvenes. Es una enfermedad poco frecuente (encontrándose sólo en algunas series de casos1), descrita por primera vez en Japón, aunque cada vez es más frecuente en países occidentales4. Su etiología es desconocida, aunque la hipótesis más aceptada es que sea de origen viral1,2,5. Puede asociarse a diferentes enfermedades del tejido conectivo, por ejemplo la enfermedad de Still, el síndrome de Sjögren, la polimiositis, la artritis reumatoide y sobretodo, el LES3,6. Son síntomas comunes de presentación la fiebre, mialgias, pérdida de peso, náuseas y vómitos y lesiones cutáneas1,3,7. El diagnóstico diferencial incluye las infecciones (toxoplasmosis, mononucleosis, tuberculosis…) y el linfoma1-3,5. En los análisis de laboratorio puede existir leucopenia, trombocitopenia y neutropenia leves, y aumento de los reactantes de fase aguda, principalmente la VSG5,8. La histología pone de manifiesto focos paracorticales de necrosis con abundantes restos nucleares cariorréxicos e infiltrados de histiocitos, con ausencia de neutrófilos1-3,7,8. La LKF y la linfadenitis lúpica pueden ser histológicamente idénticas. Tan solo en aquellos pocos casos en que el anatomopatólogo logra observar cuerpos hematoxifílicos (agregados de material basofílico en los senos del ganglio), depósito de ADN en la pared de los vasos o zonas de vasculitis fuera del área de necrosis sugeriría una linfadenitis lúpica y no una LKF9. Existen en la literatura varios casos descritos de EKF asociados con LES, pudiendo la EKF presentarse antes, después o simultáneamente al LES4,5,7-12. La principal diferencia entre ellos es el pronóstico, pues la mayor parte de los casos de EKF se resuelven espontáneamente en 1 a 4 meses3,8.
ConclusionesEn el presente caso la paciente fue inicialmente diagnosticada de una EKF confirmada histológicamente y en la que se descartaron otras posibles causas, principalmente infecciosas o hematológicas, como origen de las adenopatías y del síndrome febril que presentaba. Consideramos que este caso apoya la recomendación de que se debe tener siempre presente una eventual asociación entre la EKF y el LES, así como la necesidad de vigilar atentamente la posible evolución de EKF a LES.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.