La aftosis oral recurrente consiste en la aparición de episodios repetidos de úlceras sin que exista una causa conocida. Son úlceras orales en número y tamaño variable según la forma de presentación, la cual también condiciona el tiempo necesario para la curación. Existen factores que favorecen su aparición, pero no son causales. En determinados casos, los brotes de aftosis tienen una causa conocida y entonces no se considera una aftosis oral recurrente. La forma de presentación de las úlceras y su gravedad son claves en el diagnóstico diferencial. El tratamiento es sintomático en la aftosis oral recurrente, mientras que si existe una causa sistémica de base el tratamiento será el indicado en este caso además del tópico.
Recurrent aphthous stomatitis consists on recurring oral ulcers of unknown etiology. Oral ulcers may be different in number and size depending on the clinical presentation, which also determines the time needed for healing. Moreover, there are factors associated to outbreaks but not implicated in its etiopathogenesis. When oral aphthosis has a known etiology, it is not considered as recurrent aphthous stomatitis. The severity and the clinical presentation helps in the differential diagnosis. Treatment is symptomatic in recurrent aphthous stomatitis while, if there is an underlying systemic disease, the treatment of such disease is need in addition to topical treatment.
Se entiende por afta (del griego aphtai, quemadura) una lesión ulcerada que asienta en la superficie mucosa en la que, a diferencia de la erosión, la pérdida de continuidad compromete a todo el epitelio de recubrimiento y puede afectar al tejido conjuntivo subyacente.
La aftosis oral cursa con lesiones ulceradas (aftas), que suelen ser dolorosas y autolimitadas. Las causas de las úlceras orales son muy variadas: infecciosas, enfermedades cutáneas, neoplasias, enfermedades hematológicas, enfermedades gastrointestinales, enfermedades reumáticas, fármacos, así como la radioterapia (tabla 1)1–4. Aparecen casi siempre en la superficie no queratinizada de la boca que se halla en la mucosa de revestimiento (cara interna de las mejillas, cara interna de los labios, paladar blando, cara ventral de la lengua y suelo de la boca), aunque no es excepcional encontrarlas en la superficie queratinizada que se halla en la mucosa masticatoria (encías y paladar duro), e incluso en la mucosa especializada que se localiza en el epitelio de la cara dorsal de la lengua. Se consideran agudas si duran menos de seis semanas o crónicas si se prolongan más tiempo. Cuando se presenta en forma de brotes orales recurrentes, en ausencia de una causa sistémica, se denomina aftosis oral recurrente (AOR) o bien estomatitis aftosa recurrente.
Causas principales de úlceras orales
| Enfermedades infecciosasEstomatitis herpéticaVaricelaHerpes zosterVirus coxsackie (enfermedad mano-pie-boca, herpangina)Mononucleosis infecciosaInfección por VIH*Gingivitis necrosante agudaMycobacterium tuberculosisTreponema pallidumInfecciones fúngicasInfecciones por protozoos (leishmaniasis) |
| Neoplasias malignas |
| Trastornos de la sangreAnemiaLeucemiaNeutropeniaDiscrasias de células blancas |
| Enfermedades gastrointestinalesEnfermedad celíacaEnfermedad de CrohnColitis ulcerosa |
| Enfermedades cutáneasLiquen planoPénfigoPenfigoideEritema multiformeDermatitis herpetiformeEnfermedad IgA linealEpidermolisis ampollosaEstomatitis ulcerosa crónicaOtras dermatosis |
| Enfermedades reumáticasLupus eritematosoSíndrome de BehçetSíndrome de MAGIC**Síndrome de SweetSíndrome de ReiterGranulomatosis de WegenerSíndrome de PFAPA*** |
| Fármacos (tabla 4) |
| Radioterapia |
Fuente: modificada de Scully et al.2.
*Virus de la Inmunodeficiencia Humana.
**Mouth And Genital ulcers with Inflamed Cartilages.
***Periodic Fever, Aphthous stomatitis, Pharyngitis, cervical Adenitis.
La AOR es uno de los trastornos orales más frecuentes, con una prevalencia muy variable según las poblaciones estudiadas5, pero aproximadamente un 20% de la población general la sufre en algún momento de su vida. Existe una agregación familiar y es más frecuente en mujeres. Se suele iniciar en la infancia, adolescencia o en adultos jóvenes menores de 30 años, con tendencia a disminuir con el paso del tiempo, tanto en la gravedad como en la frecuencia de los brotes6.
EtiopatogeniaLa etiología y la patogenia de la AOR son hasta el momento desconocidas. Es probable, que en individuos genéticamente predispuestos, una disfunción inmunológica unida a diversos factores desencadenantes facilite la aparición de las aftas. Esta disfunción inmunológica local estaría relacionada con un aumento de las subpoblaciones de los linfocitos T (CD4 y CD8), y jugaría un papel importante en una respuesta inmune alterada en la que no se conocería el estímulo inicial. Además, se describen alteraciones en los valores séricos de las inmunoglobulinas que podrían desempeñar algún papel en la patogenia de las aftas y también se han comunicado alteraciones en las moléculas de adhesión celular que son esenciales para mantener estable la estructura del epitelio oral7–11.
Se han implicado unos posibles factores locales y generales que pueden favorecer la aparición de las aftas o bien agravarlas12:
- 1.
Genéticos. Existe una agregación familiar y, en algunos estudios se ha correlacionado la AOR con antígenos HLA13–15. La probabilidad de padecer lesiones aftosas es del 90% en personas con padre y madre que las padecen, y se reduce al 20% en aquellos en los que sus padres nunca las han padecido16.
- 2.
Inmunológicos en relación a un desequilibrio inmunitario seguramente desencadenado por episodios de inmunodeficiencia transitoria17.
- 3.
Infecciosos que probablemente tienen poca importancia. Se ha sugerido una posible reacción cruzada entre los antígenos bacterianos y los de la mucosa oral. También se ha mencionado una potencial asociación con una infección por el H. pylori18, así como con el virus humano Herpes-619.
- 4.
Traumas mecánicos20 (mordeduras, prótesis dentales, cepillado dental, etc.), térmicos o químicos. Se ha comunicado una acción irritante local del lauril sulfato sódico, que es un tensoactivo utilizado en muchas pastas dentífricas, que puede influir en las personas que padecen una AOR21.
- 5.
Suspensión del tabaco. En los no fumadores hay una disminución de la queratinización de la mucosa que la hace más sensible, si bien, cuando las lesiones están presentes el hecho de fumar no tiene efecto sobre la gravedad de las mismas22.
- 6.
Déficit de minerales y vitaminas como el hierro, ácido fólico y vitamina B12 más frecuente en pacientes con AOR, pero sin diferencias significativas cuando se estudia cada elemento por separado23. En otros estudios sí que se sugiere una relación significativa con el déficit de vitamina B1224 y también con la vitamina B125.
- 7.
Hipersensibilidad a los alimentos (chocolate, queso, cítricos, tomates, marisco, etc.)26,27. Frecuentemente la alergia o la intolerancia alimenticia está asociada con la atopia, y en los pacientes con AOR se hallan antecedentes familiares estadísticamente significativos de atopia28.
- 8.
Cambios hormonales. Con frecuencia se ha relacionado la AOR con el ciclo menstrual, pero esta relación no se ha podido establecer claramente29.
- 9.
Estrés. Puede jugar un papel como desencadenante o como factor modificador más que como causante de la aftosis30,31.
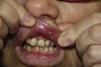
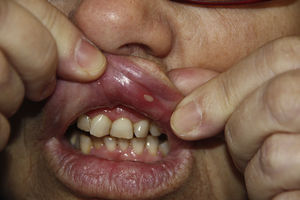
Las lesiones se inician mediante un foco inflamatorio en forma de máculas eritematosas dolorosas. En pocas horas, la queratólisis mediada por citocinas, se manifiesta con una úlcera poco profunda, redondeada u ovalada, bien delimitada, con un halo inflamatorio sobreelevado en el que microscópicamente se observan gran cantidad de neutrófilos, linfocitos y monocitos. El centro es necrótico y está cubierto por una pseudomembrana de color gris amarillento (fig. 1). Tienen un crecimiento centrífugo y la curación se obtiene por la reepitelización desde los bordes.
Su presencia puede dificultar el habla, el comer y la deglución. El dolor suele ser parecido al que produciría una quemadura, y aumenta en contacto con los alimentos calientes y con especias.
Se diferencian tres formas en la presentación de las aftas en la AOR: minor, major y herpetiforme32.
- •
La aftosis minor es la más frecuente. Suele afectar a la mucosa no queratinizada, especialmente a los labios, mejillas y bordes de la lengua. Se caracteriza por úlceras únicas o poco numerosas (menos de 5) con un tamaño inferior a 1cm. Habitualmente están concentradas en la parte anterior de la boca, y suelen recurrir de 2 a 4 veces al año. Tienen una curación espontánea sin dejar cicatriz en 1-2 semanas.
- •
La aftosis major es menos frecuente. Suele afectar a la mucosa queratinizada y no queratinizada, especialmente al paladar blando. Se presenta en forma de úlceras únicas o poco numerosas (menos de 5) de un tamaño igual o superior a 1cm. Habitualmente tienen predilección por la parte posterior de la boca. Son más profundas y dolorosas que las aftas minor. Tardan de 2 a 12 semanas en curar y dejan una cicatriz.
- •
La aftosis herpetiforme es la menos frecuente. Suele afectar a la mucosa no queratinizada, especialmente el suelo de la boca y la superficie ventral de la lengua. Acostumbra a tener un inicio más tardío que las dos formas anteriores, haciéndolo hacía la segunda o tercera década de la vida. Se manifiesta con un número variable de úlceras (10-100) de un tamaño de 1 a 3mm que aparecen simultáneamente y pueden confluir. Tardan de 1 a 4 semanas en curar y pueden dejar cicatriz especialmente en las úlceras coalescentes.
La forma de presentación de las aftas orales ayuda a realizar el diagnóstico diferencial. Según ésta, se puede orientar el diagnóstico en dependencia de que se trate de una úlcera solitaria, episodios recurrentes de una o más úlceras que curan espontáneamente, episodio único de aftas precedidas por vesículas y que afecta a múltiples localizaciones orales, o bien aftosis oral persistente que afecta a diferentes localizaciones (tabla 2)32. Ante la aparición de episodios recurrentes de una o más úlceras que curan espontáneamente, el diagnóstico diferencial debe hacerse entre la estomatitis aftosa recurrente o AOR, la enfermedad de Behçet, la aphthous-like-ulcers por enfermedades sistémicas o por fármacos y el eritema multiforme recurrente.
Principales causas de aftas orales según su forma de presentación
| Úlcera solitariaTraumaCarcinoma escamosoInfecciones (sífilis, tuberculosis) | |
| Episodios recurrentes de una o más úlceras que curan espontáneamenteEstomatitis aftosa recurrenteEnfermedad de Behçet«aphthous-like-ulcers» por enfermedades sistémicas o por fármacosEritema multiforme recurrente | |
| Episodio único de aftas precedidas por vesículas y que afecta a múltiples localizaciones oralesInfecciones víricas (herpangina, estomatitis herpética primaria)Eritema multiforme | |
| Aftosis oral persistente que afecta a diferentes localizacionesMucocutáneas (liquen plano oral)Ampollosas autoinmunes (pénfigo oral)Gastrointestinales (enfermedad de Crohn)Hematológicas (leucemia)Fármacos | |
Fuente: modificada de Field et al.32.
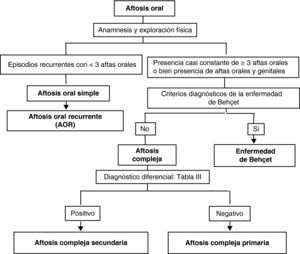
Además de la forma de presentación de las aftas orales, la gravedad de las manifestaciones clínicas de la aftosis oral también ayuda a efectuar el diagnóstico diferencial. Con este criterio, se clasifican en: aftosis simple y aftosis compleja (fig. 2)33–36. La aftosis simple es la forma de presentación más frecuente1. Cursa con aftas orales recurrentes en cualquiera de su tres formas posibles (minor, major o herpetiforme), en general con 3-6 episodios anuales que son de corta duración y que curan espontáneamente, lo que permite establecer el diagnóstico de AOR. La aftosis compleja se manifiesta con brotes más prolongados que a veces son continuos, con tres o más aftas orales y puede acompañarse de úlceras genitales o perianales.
Algoritmo del diagnóstico diferencial de la AOR. Fuente: modificado de Letsinger al.35.
Ante una aftosis oral compleja, el primer paso debe ser el de descartar una enfermedad de Behçet. Una vez se ha excluido este diagnóstico, la aftosis oral compleja puede ser catalogada como primaria o bien como secundaria.
Para establecer el diagnóstico de aftosis compleja primaria, se deben descartar todos los procesos que la pueden producir y que permitiría clasificarla como secundaria (tabla 3)35, pero incluso así, se debe tener en cuenta que el diagnóstico de una enfermedad de Behçet puede ser difícil en las fases iniciales y se puede retrasar incluso varios años, lo que justifica un cuidadoso seguimiento a todo paciente diagnosticado de aftosis compleja primaria37.
Clasificación clínica de la aftosis
| Aftosis simple: ataques recurrentes de aftas menores, mayores o herpetiformes, con distintos períodos libres de enfermedad, la mayoría de las veces en personas jóvenes (AOR). |
| Aftosis compleja: presencia casi constante de ≥ 3 aftas orales o bien de aftas recurrentes orales y genitales. Excluida la enfermedad de Behçet, puede ser:Aftosis compleja primaria o idiopáticaAftosis compleja secundaria:Enfermedad inflamatoria intestinalInfección por VIH (virus de la inmunodeficiencia humana)Neutropenia cíclicaSíndrome PFAPA («Periodic Fever, Aphthous stomatitis, Pharyngitis, cervical Adenitis»)Déficit de hierro, cinc, folato, vitaminas B1, B2, B6, B12Enteropatía por gluten |
| Enfermedad de Behçet |
| Síndrome de MAGIC («Mouth And Genital ulcers with Inflamed Cartilages») |
Fuente: modificada de Letsinger et al.35.
Las aftosis orales complejas secundarias pueden ser un signo de diversos procesos sistémicos que pueden cursar con episodios similares a una aftosis oral recurrente. La causa más frecuente es la enfermedad inflamatoria intestinal, de la que puede ser su primera manifestación.
En la práctica reumatológica no es infrecuente hallar aftas orales secundarias a determinados fármacos y a algunas enfermedades con manifestaciones articulares.
En cuanto a los fármacos, se han comunicado múltiples casos de ulceración oral en relación a los mismos y, entre ellos, varios son utilizados comúnmente en reumatología, incluso para tratar enfermedades sistémicas que a su vez puede ser causantes de la aftosis oral (tabla 4)38–42.
Fármacos que pueden producir úlceras orales
| Alendronato | Diclofenaco | Indometacina | Pancreatina | |
| Alprazolam | Dideoxicitidina | Interferon | Penicilamina | |
| Alopurinol | Diltiazem | Interleukina-2 | Penicilina | |
| Aspirina | Disopiramida | Imipramina | Potasio | Cloruro |
| Atorvastatina | Docetaxel | Isoprenalina | Proguanilo | |
| Aurotiomalato | Doxorubicina | Keterolaco | Prometazina | |
| Azatioprina | Emepronio-Bromuro | Lamotrigina | Propanolol | |
| Aztreonam | Enalapril | Leflunomida | Propiltiouracilo | |
| Barbitúricos | Eritromicina | Levamisol | Quinidina | |
| Bleomicina | Estreptomicina | Litio | Ritonavir | |
| Captopril | Everolimus | Losartán | Saquinavir | |
| Carbamazepina | Fenilbutazona | Melfan | Sertralina | |
| Ciclosporina | Fenindiona | Metamizol | Sulfonamidas | |
| Cisplatino | Fenitoína | Metotrexato | Sulindaco | |
| Citarabina | Fluconazol | Metronizadol | Terbutalina | |
| Claritromicina | Flunisolida | Mitomicina | Tetraciclinas | |
| Clonazepam | Fluoxetina | Molgramostim | Vancomicina | |
| Cloranfenicol | Ganciclovir | Naproxeno | Vincristina | |
| Cloroquina | Hidralazina | Nicorandil | Venlafaxina | |
| Clorpromacina | Hidroxiurea | Nifedipino | Warfarina | |
| Codeína | Ibuprofeno | Olanzapina | Zidovudina |
En lo que se refiere a las enfermedades sistémicas que pueden tener afectación articular (artritis o artralgias), las hay que incluyen la presencia de las aftas entre sus criterios diagnósticos:
- 1.
Lupus eritematoso: ulceración oral o nasofaríngea, habitualmente indolora, observada por un médico43.
- 2.
Enfermedad de Behçet: úlceras orales recurrentes (aftosis major, minor o herpetiforme) observadas por un médico o el paciente y haber recurrido al menos tres veces en un período de 12 meses44.
- 3.
Granulomatosis de Wegener: inflamación oral o nasal con el desarrollo de úlceras orales dolorosas o indoloras o secreción nasal purulenta o sanguinolenta45.
- 4.
Enfermedad de Crohn: ulceraciones aftosas múltiples y pequeñas en el tracto digestivo superior e inferior, no necesariamente con organización longitudinal, por al menos tres meses, más granulomas no caseosos46.
- 5.
Síndrome de PFAPA («Periodic Fever, Aphthous stomatitis, Pharyngitis, cervical Adenitis»): aftas orales47.
Existen otras enfermedades sistémicas que tienen o pueden tener afectación articular y que a veces cursan con aftas orales, pero su presencia no está incluida entre sus criterios diagnósticos:
- 1.
Síndrome de Reiter: pueden estar presentes y, característicamente no son dolorosas48.
- 2.
Síndrome de Sjögren: en una mucosa oral seca frecuentemente se presentan ulceraciones49.
- 3.
Síndrome de Sweet o dermatosis neutrofílica aguda febril50,51.
- 4.
Colitis ulcerosa: las aftas orales no son más prevalentes que las halladas en un grupo control formado por pacientes con trastornos funcionales de la motilidad intestinal52, pero son más persistentes y acostumbran a ser de mayor tamaño53.
Otro síndrome que considerar en el diagnóstico diferencial de las enfermedades reumáticas capaces de producir una aftosis oral compleja, es el de MAGIC («Mouth And Genital ulcers with Inflamed Cartilages»), que carece de unos criterios diagnósticos establecidos, pero se manifiesta mediante un cuadro de solapamiento entre el síndrome de Behçet en el que las aftas recurrentes son un criterio diagnóstico y una policondritis recidivante54.
TratamientoEl desconocimiento de la causa de la AOR no permite un tratamiento etiológico. Los existentes son tratamientos sintomáticos que intentan disminuir el dolor, acortar el plazo de curación de las aftas, y aumentar los períodos asintomáticos que median entre las crisis. Cuando las úlceras son de pequeño tamaño, poco sintomáticas e infrecuentes, es posible que ni llegue a ser necesario el aplicar un tratamiento tópico, y que sea suficiente con medidas dietéticas, evitando los alimentos que pueden favorecer la aparición de las aftas o que las pueden empeorar, incluidos aquellos que por su textura dura podrían erosionar la mucosa oral. Si se identifican factores precipitantes que se pueden corregir, se actuará sobre ellos. En el caso que exista un proceso de base que explique la aparición de la aftosis, el tratamiento del mismo la puede mejorar.
En una revisión sistemática sobre el resultado de los distintos tratamientos tópicos utilizados en la AOR, se llegó a las siguientes conclusiones en cuanto a su capacidad para disminuir la incidencia de las úlceras y a su poder analgésico55:
- 1.
Clorhexidina
- a.
Incidencia de la úlcera. Comparada con placebo en colutorio puede ser más efectiva en reducir la gravedad, incidencia y duración de la úlcera (evidencia de muy baja calidad).
- b.
Analgesia. Comparada con placebo en gel puede ser más efectiva en disminuir el dolor (evidencia de muy baja calidad).
- a.
- 2.
Hexetedina
- a.
Incidencia de la úlcera. Comparada con placebo puede no ser más efectiva en reducir la gravedad, incidencia y duración de la úlcera (evidencia de muy baja calidad).
- b.
Analgesia. Comparada con placebo puede no ser más efectiva en disminuir el dolor (evidencia de muy baja calidad).
- a.
- 3.
Carbenoxolona gel o colutorios
- a.
Incidencia de la úlcera. Comparada con placebo en colutorio puede ser más efectiva en reducir el número de úlceras (evidencia de muy baja calidad).
- b.
Analgesia. Comparada con placebo en colutorio puede ser más efectiva en reducir el dolor (evidencia de muy baja calidad).
- a.
- 4.
Corticosteroides tópicos
- a.
Incidencia de la úlcera. Comparados con placebo pueden ser más efectivos en reducir la incidencia de nuevas úlceras y su duración (evidencia de muy baja calidad).
- b.
Analgesia. Comparados con placebo pueden ser más rápidos en disminuir la cantidad y duración del dolor, sin causar efectos adversos locales o sistémicos valorables (evidencia de muy baja calidad).
- a.
- 5.
Analgésicos locales: bencidamida colutorio
- a.
Incidencia de la úlcera. Comparada con placebo puede no ser más efectiva en reducir la incidencia de nuevas úlceras (evidencia de muy baja calidad).
- b.
Analgesia. Comparada con placebo puede no ser más efectiva en reducir el dolor, pero puede ser preferida por su efecto analgésico tópico transitorio (evidencia de muy baja calidad).
- a.
- 6.
Tetraciclina colutorio
- a.
Analgesia. Comparada con placebo puede ser más efectiva en reducir el dolor (evidencia de muy baja calidad).
- a.
También se han propuesto otros tratamientos tópicos como el sucralfato56, que al formar una película protectora sobre el fondo de la úlcera oral, disminuye el dolor y acorta el tiempo de curación. Así mismo, se ha descrito una mayor rapidez en la curación de las úlceras con amlexanox al 5%, que es una pomada mocoadhesiva de aplicación oral57.
Se puede recurrir a la cauterización local por medio de soluciones cáusticas como el nitrato de plata58. Se ha utilizado la crioterapia con nitrógeno líquido, pero no se ha demostrado un mayor efecto analgésico respecto el placebo59. También se ha utilizado el tratamiento mediante láser60, y con ultrasonidos de baja intensidad61.
Si la AOR cursa con episodios recurrentes recalcitrantes, se han recomendado varios tratamientos sistémicos con éxito diverso, tales como: corticoides62, pentoxifilina63, levamisol64, colquicina y dapsona65, talidomida66,67, tratamiento biológico68,69, clofazimina70, y otros (metotrexato, azatioprina, ciclosporina, ciclofosfamida, etc.)71,72.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.