No existen datos actualizados sobre la epidemiología y los costes asociados de la uveítis no infecciosa (UNI) en España. Este estudio investiga la frecuencia de los tipos de uveítis y el coste de los recursos utilizados en su manejo en 2011.
Material y métodoSe recogió información mediante búsqueda bibliográfica de datos epidemiológicos y de costes directos de la UNI. La información se completó mediante consenso de 2 paneles de expertos y cuestionario a oftalmólogos y reumatólogos especialistas en esta enfermedad. Los costes de los recursos se obtuvieron de la base de datos Oblikue, de una sociedad médica y de los precios de los medicamentos aprobados en España.
ResultadosEn 2011 se diagnosticaron 9.398 nuevos pacientes de UNI (45% hombres, el 70% entre 16 y 65 años). La incidencia por tipos fue: uveítis anterior aguda (UAA) 55%, uveítis posterior (UP) y panuveítis (PU) 15% y uveítis anterior crónica en edad adulta, uveítis anterior crónica pediátrica y uveítis intermedia 5%. Del total de costes calculados (77.834.282,10 €), el tratamiento farmacológico inicial fue el recurso más costoso (43.602.359,29 €), seguido del tratamiento quirúrgico de las complicaciones (8.367.420,43 €). Respecto a los tipos de uveítis, los costes asociados más elevados fueron los de la PU (26.692.948,29 €), la UP (22.283.330,50 €) y la UAA (14.336.755,38 €).
ConclusionesLa UNI en España genera unos elevados costes tanto de diagnóstico como de tratamiento. Un diagnóstico y tratamiento precoz de la enfermedad permitirían un ahorro sustancial al Sistema Nacional de Salud.
There is no updated information on epidemiology and cost of management of non infectious uveitis (NIU) in Spain. This study assessed the frequency of various types of uveítis as well as associated costs of resources used in their management.
Material and methodNIU epidemiological data and direct costs were collected from a literature search. This was complemented with consensus information from 2 expert panel meetings and data from questionnaires to ophthalmologists and rheumatologists, experts on these conditions. Healthcare resources costs were obtained from the Oblikue database, from a medical society and from approved drug prices in Spain.
ResultsDuring 2011 the estimate number of NIU was 9,398 (45% male, 70% aged 16-65 years). Incidence per type of uveitis was: acute anterior uveitis (AAU) 55%; posterior uveitis (PU) and pan-uveitis (PanU) 15% each; adult chronic anterior uveitis, paediatric chronic anterior uveitis and intermediate uveitis 5% each. Among total costs (77,834,282.10€), initial drug therapy was the highest (43,602,359.29€), followed by surgical treatment of complications (8,367,420.43€). With respect to types of uveitis, PanU (26,692,948.29€), PU (22,283,330.50€) and AAU (14,336,755.38€) showed the highest associated costs.
ConclusionsNon infectious uveitis is associated to high costs in Spain, both in its diagnosis and in its treatment. Early diagnosis and treatment should allow for substantial savings for the National Health System.
El término uveítis describe una variedad de condiciones inflamatorias en la úvea, la capa media del ojo que suministra la mayor parte del flujo sanguíneo a la retina1. La clasificación más usada, basada en la localización anatómica primaria de la inflamación, se estableció por el International Uveitis Study Group (IUSG 1987) y divide las uveítis en anteriores, intermedias, posteriores y panuveítis1,2. Las uveítis también se clasifican en crónicas, agudas o recurrentes3.
La etiología de las uveítis es variada, y pueden presentar un proceso exclusivamente ocular o estar asociadas con enfermedades sistémicas infecciosas o inmunológicas. En los países desarrollados, las uveítis infecciosas representan un menor número de casos. Según datos españoles e internacionales, la posibilidad de presentar uveítis en los pacientes con diagnóstico de espondilitis anquilosante, artritis reactiva, artritis psoriática o enfermedad inflamatoria intestinal es de entre 20-30%, 12-37%, 7-16% o 2-9%, respectivamente4–7. Por otra parte, la uveítis a menudo es la primera manifestación clínica de espondiloartritis8–10, cuyo diagnóstico puede llegar a demorarse entre 5 y 10 años4 y un 10-23% de los pacientes con uveítis presentan algún tipo de esta otra enfermedad.
La uveítis se considera una enfermedad severa con graves secuelas que ocasiona entre el 5 y el 20% de los casos de ceguera legal y el 10% de los casos de trastornos visuales1,11 que pueden asociarse con diferentes tipos de incapacidad laboral. Por otro lado, los pacientes con uveítis, diagnosticada en edad activa en una amplia mayoría, deben seguir tratamientos farmacológicos a largo plazo, con efectos secundarios y visitas médicas que puede conllevar pérdidas de productividad por absentismo laboral. Aun así, el impacto económico generado por esta enfermedad y el coste social debido a la morbilidad son casi desconocidos1.
Un estudio retrospectivo evaluó el consumo anual de recursos en Francia para el seguimiento de pacientes con uveítis12 y estimó unos costes medios directos de 3.403 € por paciente, de los cuales 2.889 € fueron debidos a ingresos hospitalarios. Otro estudio realizado en Estados Unidos analizó los costes medios anuales13, que fueron de 8.450 $ en pacientes con uveítis no infecciosa (UNI). Las hospitalizaciones en régimen ambulatorio y el tratamiento farmacológico suponían las partidas más costosas, con el 29 y 22% del coste total, respectivamente.
El objetivo de este estudio fue estimar el coste durante el primer año tras el diagnóstico de UNI en España en 2011, desde la perspectiva del Sistema Nacional de Salud, para lo que se identificaron los recursos utilizados en su manejo. Por otra parte, debido a la ausencia de datos publicados sobre su epidemiología, su incidencia fue también estimada.
Material y métodosSe analizó la bibliografía relevante sobre carga de UNI en España, mediante una revisión estructurada de bibliografía y de bases de datos incluyendo Cochrane Library Plus, Pubmed/Medline, Centre for Reviews and Dissemination, IME Biomedicina del CSIC y búsquedas generales utilizando los términos «uveítis», «economía» y «costes y análisis de costes». Se exploró el manejo de la enfermedad, datos epidemiológicos y costes directos de la UNI y se encontró que existen pocos datos sobre epidemiología y coste de la enfermedad. También hay escasez de referencias sobre su manejo clínico y sobre la práctica clínica habitual, debido, entre otros factores, a la ausencia de guías de práctica clínica nacionales.
Ante este hecho, se planteó este estudio mediante la búsqueda de información primaria y secundaria proveniente de una revisión bibliográfica y de una técnica de consenso con paneles de expertos para completar la información no publicada.
La técnica de consenso consistió en la realización de un panel de 5 expertos, 2 oftalmólogos y 3 reumatólogos, miembros de unidades específicas de esta enfermedad en hospitales terciarios españoles.
Se invitó a los expertos a expresar, tanto de manera abierta como mediante ejercicios de lápiz y papel, su opinión sobre las partidas y los datos obtenidos de la búsqueda bibliográfica. A partir de sus opiniones, se elaboró un cuestionario estructurado con preguntas sobre epidemiología (incidencia y frecuencia de los diferentes patrones clínicos de uveítis) y sobre el uso de recursos en cada patrón de uveítis (costes médicos, procedimientos diagnósticos, terapias farmacológicas, procedimientos quirúrgicos y complicaciones, como cataratas y glaucoma). Se analizaron y promediaron las respuestas y se invitó a los expertos a un segundo panel donde calificaron su grado de consenso y donde se extrajeron consideraciones preliminares sobre los temas de interés. Para aquellos datos sobre los cuales el grado de consenso fue menor, se realizó una tercera ronda de consenso vía correo electrónico.
A partir de las tasas de incidencia en Estados Unidos14, el panel acordó la cifra más representativa para España en 2 reuniones de consenso. Dicha cifra, ajustada por sexo y edad15, fue utilizada para estimar el número de casos nuevos en 2011.
Con todo ello, se identificaron los recursos consumidos en el diagnóstico, prestación farmacéutica y tratamiento en régimen ambulatorio de la enfermedad y de sus complicaciones para el primer año tras el diagnóstico.
Para calcular los costes directos de la UNI, primero se estimó el uso de recursos para cada una de las siguientes partidas: costes de derivación (visitas en atención primaria, especializada o en urgencias previas al diagnóstico); costes de diagnóstico (visitas en atención especializada, pruebas médicas para diagnóstico inicial); costes de tratamiento (fármacos y su administración ambulatoria para tratamiento inicial y brotes); costes de seguimiento (visitas en atención especializada, pruebas diagnósticas) y costes de complicaciones (cirugía, visitas a urgencias).
Con los datos del uso de recursos consensuados por los expertos, se calcularon los costes directos.
Se asignaron costes unitarios a los recursos identificados. Como el Sistema Nacional de Salud no dispone de información de precios o costes por procesos, se revisaron precios y tarifas en España y se escogieron las últimas tarifas publicadas por las comunidades autónomas, hospitales o sociedades médicas, actualizadas a 2011. Se realizó una búsqueda en los diarios y boletines oficiales de las comunidades autónomas, en la base de datos Oblikue16 y del Col-legi Oficial de Metges de Barcelona17.
Se calculó el coste de los fármacos en función del tipo: tópico, oral, inyección sistémica, e inyección intraocular. Se consideró que existían 13 tipos de fármacos, incluyendo midriáticos y cicloplégicos, corticoides tópicos y sistémicos, sulfasalazina, antimetabolitos, inhibidores de células T y anti-TNF. El coste de autoadministración por los pacientes fue incluido en el del medicamento solo para los tópicos y orales. Los corticoides sistémicos, que se administran por infusión ambulatoriamente, fueron incluidos en los costes de hospital de día, mientras que los fármacos intraoculares, administrados en la consulta del especialista, fueron añadidos a los costes de la visita.
La valoración monetaria del tratamiento farmacológico se realizó mediante un cálculo promedio de los regímenes y los medicamentos consensuados por los expertos, partiendo del PVL (IVA) reflejado en la base de datos Integra de febrero de 2012 del Ministerio de Sanidad18,19. No se tuvieron en cuenta las deducciones o descuentos aplicados al precio del medicamento en los hospitales debido a la falta de datos.
El cálculo del tratamiento administrado en consulta de especialista o en régimen ambulatorio consideró una financiación del 100% por parte del Sistema Nacional de Salud. Para el resto del tratamiento farmacológico, se consideró que el porcentaje de pacientes en edad activa identificado según los datos de incidencia tenía financiado un 40% del coste.
A los costes del tratamiento ambulatorio, así como a los procedimientos quirúrgicos de las complicaciones, se les sumaron los costes de visita médica, hospital de día u hospitalización.
Finalmente, según el tipo de recurso, la frecuencia y el porcentaje de pacientes, así como de la incidencia, se cuantificaron costes totales y costes medios por paciente, según los siguientes patrones de UNI: uveítis anterior aguda (UAA), uveítis anterior crónica en adultos (UACA), uveítis anterior crónica pediátrica (UACP), uveítis posterior (UP), uveítis intermedia (UI) y panuveítis (PU).
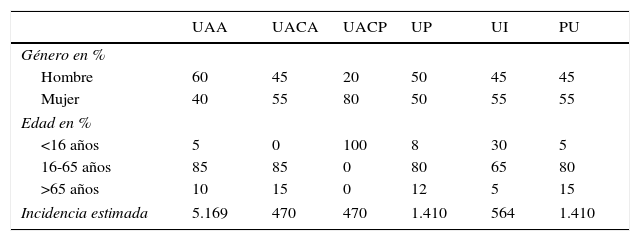
ResultadosLa tabla 1 muestra la incidencia estimada de cada tipo de UNI junto con el coste por paciente y los costes totales. Extrapolando los datos de la literatura a la población española de 2011 y ajustando por edad y sexo, se estimó que se producirían 9.398 casos nuevos de UNI en 2011, lo que supone 20 casos nuevos por 100.000 habitantes, el 55% mujeres y un 70% entre 16 y 65 años.
Incidencia, costes totales y coste por paciente y por tipo de uveítis no infecciosa en España en el 2011
| Patrón uveítico | Proporción por tipo de uveítis no infecciosa (%) | Coste anual total (€) | Coste/paciente/año (€) |
|---|---|---|---|
| Panuveítis | 15 | 26.692.948,29 | 18.922,35 |
| Uveítis posterior | 15 | 22.283.330,50 | 15.919,52 |
| Uveítis anterior aguda | 55 | 14.336.755,38 | 2.811,17 |
| Uveítis crónicas en edad pediátrica | 5 | 7.397.824,68 | 15.738,93 |
| Uveítis intermedias | 5 | 4.211.846,42 | 6.889,17 |
| Uveítis crónicas en edad adulta | 5 | 2.911.576,83 | 6.080,30 |
La UAA es el tipo de UNI más frecuente (55%). La tabla 2 presenta la distribución de UNI por género, edad y tipo de uveítis.
Incidencia y distribución según género, edad y tipo de uveítis no infecciosa en España en 2011
| UAA | UACA | UACP | UP | UI | PU | |
|---|---|---|---|---|---|---|
| Género en % | ||||||
| Hombre | 60 | 45 | 20 | 50 | 45 | 45 |
| Mujer | 40 | 55 | 80 | 50 | 55 | 55 |
| Edad en % | ||||||
| <16 años | 5 | 0 | 100 | 8 | 30 | 5 |
| 16-65 años | 85 | 85 | 0 | 80 | 65 | 80 |
| >65 años | 10 | 15 | 0 | 12 | 5 | 15 |
| Incidencia estimada | 5.169 | 470 | 470 | 1.410 | 564 | 1.410 |
PU: panuveítis; UAA: uveítis anterior aguda; UACA: uveítis anterior crónica en adultos; UACP: uveítis anterior crónica pediátrica; UI: uveítis intermedia; UP: uveítis posterior.
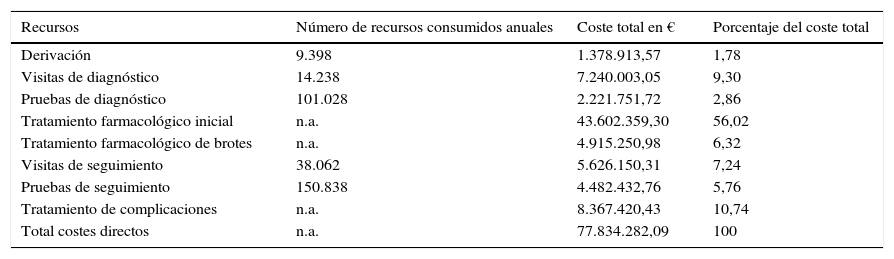
Los costes totales durante 2011 fueron de 77.834.282,10 €. El coste del tratamiento farmacológico inicial fue la mayor partida, que ascendió a 43.602.359,29 €. La tabla 3 recoge el uso de los recursos, el coste anual total y el porcentaje.
Uso de recursos y costes totales de uveítis no infecciosa en España en 2011
| Recursos | Número de recursos consumidos anuales | Coste total en € | Porcentaje del coste total |
|---|---|---|---|
| Derivación | 9.398 | 1.378.913,57 | 1,78 |
| Visitas de diagnóstico | 14.238 | 7.240.003,05 | 9,30 |
| Pruebas de diagnóstico | 101.028 | 2.221.751,72 | 2,86 |
| Tratamiento farmacológico inicial | n.a. | 43.602.359,30 | 56,02 |
| Tratamiento farmacológico de brotes | n.a. | 4.915.250,98 | 6,32 |
| Visitas de seguimiento | 38.062 | 5.626.150,31 | 7,24 |
| Pruebas de seguimiento | 150.838 | 4.482.432,76 | 5,76 |
| Tratamiento de complicaciones | n.a. | 8.367.420,43 | 10,74 |
| Total costes directos | n.a. | 77.834.282,09 | 100 |
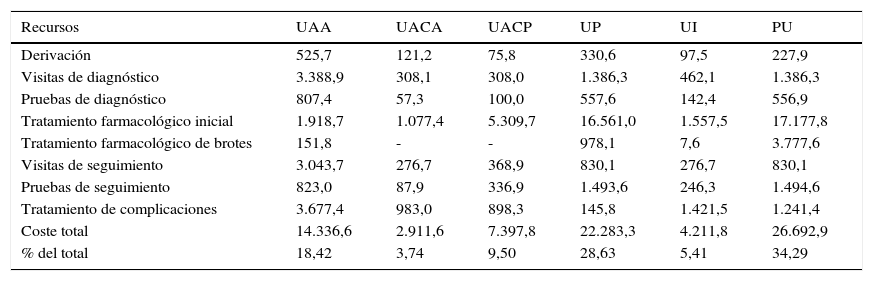
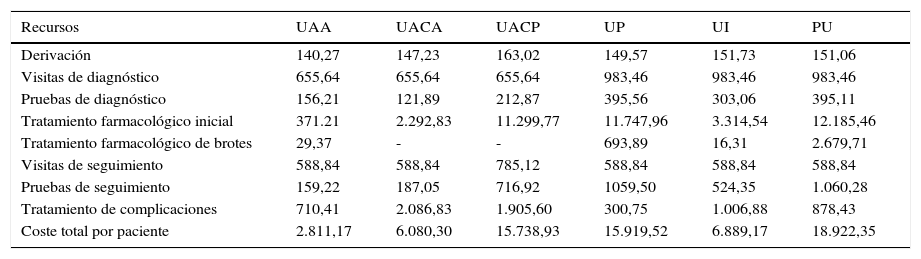
La PU fue el tipo con coste más elevado (26.692.948,29 €) seguida de UP (22.283.330,50 €) y UAA (14.336.755,38 €). El coste total por paciente iba desde 2.811,17 € para UAA hasta 18.922,35 € para UP. Las tablas 4 y 5 muestran, respectivamente, los costes totales y los costes por paciente según el tipo de uveítis y cada partida de coste.
Costes totales (€ por mil) y recursos utilizados por tipo de uveítis no infecciosa en España en el 2011
| Recursos | UAA | UACA | UACP | UP | UI | PU |
|---|---|---|---|---|---|---|
| Derivación | 525,7 | 121,2 | 75,8 | 330,6 | 97,5 | 227,9 |
| Visitas de diagnóstico | 3.388,9 | 308,1 | 308,0 | 1.386,3 | 462,1 | 1.386,3 |
| Pruebas de diagnóstico | 807,4 | 57,3 | 100,0 | 557,6 | 142,4 | 556,9 |
| Tratamiento farmacológico inicial | 1.918,7 | 1.077,4 | 5.309,7 | 16.561,0 | 1.557,5 | 17.177,8 |
| Tratamiento farmacológico de brotes | 151,8 | - | - | 978,1 | 7,6 | 3.777,6 |
| Visitas de seguimiento | 3.043,7 | 276,7 | 368,9 | 830,1 | 276,7 | 830,1 |
| Pruebas de seguimiento | 823,0 | 87,9 | 336,9 | 1.493,6 | 246,3 | 1.494,6 |
| Tratamiento de complicaciones | 3.677,4 | 983,0 | 898,3 | 145,8 | 1.421,5 | 1.241,4 |
| Coste total | 14.336,6 | 2.911,6 | 7.397,8 | 22.283,3 | 4.211,8 | 26.692,9 |
| % del total | 18,42 | 3,74 | 9,50 | 28,63 | 5,41 | 34,29 |
PU: panuveítis; UAA: uveítis anterior aguda; UACA: uveítis anterior crónica en adultos; UACP: uveítis anterior crónica pediátrica; UI: uveítis intermedia; UP: uveítis posterior.
Costes (€) y recursos utilizados por paciente y por tipo de uveítis no infecciosa en España en el 2011
| Recursos | UAA | UACA | UACP | UP | UI | PU |
|---|---|---|---|---|---|---|
| Derivación | 140,27 | 147,23 | 163,02 | 149,57 | 151,73 | 151,06 |
| Visitas de diagnóstico | 655,64 | 655,64 | 655,64 | 983,46 | 983,46 | 983,46 |
| Pruebas de diagnóstico | 156,21 | 121,89 | 212,87 | 395,56 | 303,06 | 395,11 |
| Tratamiento farmacológico inicial | 371.21 | 2.292,83 | 11.299,77 | 11.747,96 | 3.314,54 | 12.185,46 |
| Tratamiento farmacológico de brotes | 29,37 | - | - | 693,89 | 16,31 | 2.679,71 |
| Visitas de seguimiento | 588,84 | 588,84 | 785,12 | 588,84 | 588,84 | 588,84 |
| Pruebas de seguimiento | 159,22 | 187,05 | 716,92 | 1059,50 | 524,35 | 1.060,28 |
| Tratamiento de complicaciones | 710,41 | 2.086,83 | 1.905,60 | 300,75 | 1.006,88 | 878,43 |
| Coste total por paciente | 2.811,17 | 6.080,30 | 15.738,93 | 15.919,52 | 6.889,17 | 18.922,35 |
PU: panuveítis; UAA: uveítis anterior aguda; UACA: uveítis anterior crónica en adultos; UACP: uveítis anterior crónica pediátrica; UI: uveítis intermedia; UP: uveítis posterior.
Los costes de derivación al hospital terciario donde se realiza el diagnóstico incluyen derivaciones desde urgencias, otros hospitales, oftalmología en atención primaria e interconsultas. Los costes medios de derivación están entre 140,27 y 163,02 €.
Para UAA se precisaron 2 visitas de diagnóstico y 3 en UP, UI y PU. En cada visita de diagnóstico estuvieron presentes 2 especialistas: un oftalmólogo y un reumatólogo. Por tanto, los costes de visitas de diagnóstico oscilaron entre 655,64 y 983,46 €, según el tipo de uveítis. Las pruebas diagnósticas variaron según el tipo de uveítis. Los costes totales de derivación, visitas y pruebas diagnósticas son 10.840.668,34 €.
Los costes totales del tratamiento farmacológico fueron 43.602.359,29 €. Sin embargo, ciertos fármacos se administran con mayor frecuencia a pacientes con más de 3 episodios anuales (enfermedad recidivante). El coste total anual del manejo de recidivas fue de 4.915.250,98 €. El coste total del seguimiento se cuantificó en 10.108.583,06 €.
Un porcentaje de pacientes presentan complicaciones debidas a la enfermedad que requieren cirugía y, además, visitan el servicio de urgencias con cierta frecuencia. El coste por paciente de las visitas a urgencias oscila desde 2.123,26 € para UI hasta 5.400,49 € para UAA. Por otra parte, el coste unitario por procedimiento quirúrgico fue de 127 € para la iridotomía, 1.036 € para la cirugía de la catarata, 1.270 € para la vitrectomía y 2.935 € para la cirugía del glaucoma y, teniendo en cuenta el número medio de procedimientos por tipo de uveítis, los costes oscilaron entre los 49 € de la iridotomía en la UAA hasta los 1.415 € de la cirugía del glaucoma en la UACA. El coste anual del tratamiento de las complicaciones y de las visitas a urgencias debido a estas fue de 8.367.420,43 €.
DiscusiónLos datos actuales en España11 indican que el patrón uveítico más frecuente es la UAA, aunque la UP y la PU son también frecuentes y los resultados de este estudio coinciden en esta afirmación. Los tipos de uveítis se relacionan con diferentes etiologías. La UAA asociada con espondiloartropatías y HLA-B27 positiva es la etiología conocida más frecuente de uveítis. La etiología de las uveítis condiciona los recursos para el diagnóstico, tratamiento y seguimiento.
De los costes totales, la partida más elevada en todos los patrones de uveítis fue la del tratamiento farmacológico inicial (43.602.359,29 €), que representó el 56% de los costes totales (77.834.282,10 €). La siguiente partida más costosa fue la del tratamiento quirúrgico de las complicaciones (8.367.420,43 €), el 10,7% del total. Ninguno de estos procedimientos quirúrgicos requirió estancia hospitalaria, excepto en pacientes pediátricos. Por el contrario, algunos tratamientos farmacológicos sí estaban asociados con costes hospitalarios para su administración, generalmente estancias ambulatorias. Este hecho, y no únicamente el coste del fármaco, incrementan el coste de la partida de tratamiento farmacológico inicial, que es consumido por el 100% de los pacientes.
Es destacable el coste medio anual por paciente (costes directos) del manejo de la UNI, entre 6.000 € y 19.000 €, según el tipo de uveítis. Estas cifras son más elevadas que las de condiciones más prevalentes, como la hipertensión arterial (1.200 €)20 o la diabetes tipo 2 (1.305 €)21, pero no tan altas como las del cáncer (24.800 €)22.
Respecto a los patrones uveíticos, los costes totales asociados con la UAA (14.336.755,38 €), pese a ser el tipo más prevalente, son menores que los costes de la UP (22.283.330,50 €) y de la PU (26.692.948,29 €). Esto es debido al coste del tratamiento farmacológico, que en el segundo y tercer caso es más intensivo y es administrado con mayor frecuencia. Además, el número de fármacos para tratar las recidivas es más elevado en la UP y en la PU y, habitualmente, son utilizados en un mayor número de casos. En las uveítis crónicas de adultos y niños, e intermedias, el coste del tratamiento farmacológico es mucho menor y, al no producirse recidivas, el coste total es también mucho menor (2.911.576,82, 7.397.824 y 4.211.846,42 €, respectivamente).
En futuros estudios se podría investigar si la prevención o el tratamiento adecuado de la UP y de la PU reducirían su carga económica y, por tanto, la carga global del manejo de la UNI.
Las pruebas diagnósticas de seguimiento de la UP y la PU conllevan un coste más elevado que para otros tipos de uveítis. Aunque la incidencia de UAA es mayor, el coste de las pruebas de seguimiento es también menor debido a que el porcentaje de pacientes que precisan estas pruebas resultó ser el más bajo. Sin embargo, la autofluorescencia solo se realiza en la UP y la PU (70% de los casos), lo que explicaría sus costes más elevados.
Los resultados de nuestro estudio están en línea con un reciente estudio13, en el que los costes de los ingresos ambulatorios y del tratamiento farmacológico representaban las mayores partidas (29 y 22%, respectivamente) y en el que las UI, UP y PU tenían un coste anual mayor que la UAA. Por el contrario, a diferencia del presente trabajo, un estudio realizado en Francia12 encontró que el número de estancias hospitalarias representaba la mayor partida y que se asociaba con costes indirectos. Sin embargo, debido a las diferencias en el manejo clínico, estos resultados no son comparables, ya que no se identifican los mismos recursos hospitalarios.
En el presente estudio, los datos de uso de recursos resultan de la experiencia clínica de oftalmólogos y reumatólogos provenientes de hospitales terciarios con unidades multidisciplinares de uveítis. Su procedencia conlleva probablemente un sesgo, debido a que no se ha podido tener en cuenta la enfermedad atendida en los centros de atención primaria y otros hospitales que no son de referencia. Del mismo modo, estos centros terciarios pueden tener una gestión asistencial de mayor eficiencia, como por ejemplo las visitas conjuntas de especialistas, que podrían reducir el absentismo laboral. Las presentes cifras pueden, por tanto, subestimar el total de la enfermedad. Otra limitación relacionada con los datos proviene del hecho de que los centros de referencia realizan un mayor seguimiento de las uveítis más graves, refiriendo otras a un nivel sanitario inferior. Esto puede enmascarar la frecuencia en la población general de algunos patrones uveíticos como, por ejemplo, la UAA.
El manejo de la UNI depende del tipo de uveítis y de su diagnóstico etiológico, de las complicaciones, de la evolución y de las enfermedades sistémicas asociadas. Para este manejo no existe en España un algoritmo de tratamiento, por lo que los datos de la experiencia clínica de los especialistas de este estudio, aunque de referencia, pueden no reflejar la práctica clínica en algunos centros españoles.
Otra limitación del estudio es el hecho de no haber estimado los costes indirectos de ausencias laborales por asistencia a consultas médicas, ni de la ceguera que provoca esta enfermedad.
La UNI genera muy elevados costes diagnósticos y terapéuticos. Un diagnóstico y tratamiento precoz de la enfermedad permitirían un ahorro sustancial al Sistema Nacional de Salud.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónEste estudio ha sido financiado por AbbVie Farmacéutica, S.L.U., Madrid (Spain).
Conflicto de interesesLos autores expresan que no hay conflictos de intereses al redactar el presente manuscrito.
Los autores agradecen la colaboración de IMS Health en la conducción del estudio y su análisis de datos, así como en la elaboración del borrador de este artículo.