La erisipela es una infección aguda de la epidermis y dermis superficial que generalmente afecta a ancianos o personas inmunocomprometidas1. El empleo de las terapias biológicas supone un aumento del riesgo de infecciones, frecuentemente cutáneas2,3, por lo que ante la aparición de signos sugestivos el inicio de antibioterapia es fundamental. Presentamos el caso de una mujer con artritis psoriásica que desarrolló una erisipela facial tras tratamiento con secukinumab, lo cual no ha sido descrito hasta este momento con este anticuerpo monoclonal anti-IL17A.
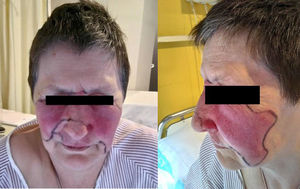
Mujer de 61 años con antecedentes de hernia de hiato y fumadora de 30 paquetes/año hasta hace 10 años, diagnosticada de artritis psoriásica forma periférica en enero 2008, siguió tratamiento con metotrexato desde el diagnóstico hasta suspenderse por dispepsia (2016), adalimumab (2009-2010) y etanercept (2010-2017), suspendidos ambos por ineficacia secundaria. En febrero 2017 comienza tratamiento con secukinumab subcutáneo 300mg/mes en monoterapia junto con naproxeno 500mg/12h y lansoprazol. Tras 10 meses de tratamiento con secukinumab presentó, 24horas después de la inyección, aparición de una lesión eritematosa en surco nasogeniano izquierdo que fue extendiéndose hasta ambas mejillas, ojos y dorso de nariz, sin sensación distérmica. Había recibido eritromicina oral durante 48horas sin mejoría. Al ingreso tenía buen estado general, tensión arterial 200/98, temperatura 37,4°C, y la exploración sistémica era normal. Se objetivaban las lesiones eritematosas sobreelevadas en dorso de nariz, ambas regiones malares y periorbitarias, de borde bien delimitado, con algunas ampollas en el lado izquierdo y sobre el labio superior (figura 1). En los análisis realizados destacaba leucocitos 11,3cél/μl (neutrófilos 8,6cél/μl), bioquímica normal, VSG 70mm/h, PCR 3,9mg/dl y procalcitonina <0,12ng/ml (normal: 0-0,5). Los hemocultivos fueron negativos. Se inició tratamiento empírico con antibioterapia intravenosa con vancomicina y ceftriaxona, y ante la buena evolución clínica en 48horas se sustituyó por amoxicilina-ácido clavulánico oral por 10 días, con resolución de los síntomas. Hasta el momento la paciente, que está estable a nivel articular, no ha querido reiniciar terapia biológica y se ha reintroducido metotrexato.
La erisipela es una celulitis superficial aguda caracterizada por el inicio de una pequeña lesión eritematosa que rápidamente se extiende y origina una inflamación y enrojecimiento de la dermis con bordes muy bien delimitados, localizándose en piernas (68-90%) o cara (2,5-9%)4,5. La infección puede progresar a la formación de bullas y necrosis. Hasta en un 40% de los casos los pacientes tienen una enfermedad sistémica y en un 78% hay un factor predisponente, entre los que destacan la edad y la inmunodepresión; aunque suele haber fiebre y malestar general, un 15% están afebriles. El agente etiológico más frecuente es el Streptococcus, principalmente el Streptococcus beta-hemolítico grupo A, y se encuentra Staphylococcus aureus en el 10-17%, sobre todo en inmunodeprimidos en los que también se pueden aislar otro tipo de bacterias4. El diagnóstico es clínico, los hemocultivos tienen una baja rentabilidad siendo positivos en el 5%, y solo cuando se realiza cultivo de las lesiones cutáneas puede aislarse el agente causal5. El tratamiento de elección es la penicilina o macrólidos en casos de alergia a betalactámicos, aunque la administración oral o intravenosa o los cursos de 5 o 10 días parecen ser iguales de efectivos en la curación y en la prevención de las recidivas6. Las recurrencias son habituales y hasta el 29% de los sujetos tienen un nuevo episodio en los siguientes 3 años, que parecen ser más frecuentes por Streptococcus del grupo C y G5,6. El tratamiento con terapia biológica supone un mayor riesgo de infecciones y son con frecuencia de localización cutánea. Recientemente se ha publicado el caso de una mujer que presentó una erisipela en pierna tras tratamiento con tocilizumab7, pero en la literatura revisada no hay casos descritos de erisipela asociados con secukinumab, aunque en el estudio de Baeten et al. en espondilitis anquilosante uno de los pacientes presentó un absceso subcutáneo en pie por Staphylococcus aureus8. La erisipela es una complicación infecciosa, fácilmente reconocible y tratable, y con buen pronóstico siempre que se inicie la antibioterapia precozmente. La relativa frecuencia de la aparición de recurrencias en un tercio de los sujetos nos tiene que hacer estar atentos por la mayor susceptibilidad de nuestros pacientes, sobre todo si continúan con terapia biológica.