Explorar la experiencia de las personas con fibromialgia (FM) en países latinoamericanos con objeto de identificar problemas en la atención sanitaria y otros ámbitos potencialmente solucionables.
MétodosEstudio cualitativo con enfoque fenomenológico y de análisis de contenido a través de grupos focales y metodología de viaje del paciente (Ux del inglés User Experience). Se llevaron a cabo 9 grupos focales virtuales con pacientes con FM y profesionales sanitarios en Argentina, México y Colombia reclutados a partir de informantes clave y redes sociales.
ResultadosParticiparon 43 personas (33 clínicos y 10 pacientes). Los agentes que interaccionan con el paciente en la enfermedad se encuentran en 3 esferas: la de la atención sanitaria, la del apoyo y vida laboral y la del contexto socioeconómico. La línea del viaje presenta 2 grandes tramos, 2 bucles y una línea discontinua delgada. Los 2 grandes tramos representan los tiempos que van desde los primeros síntomas hasta la visita médica y desde el diagnóstico hasta el seguimiento. Los bucles incluyen: 1.°) sucesión de diagnósticos, tratamientos erróneos y derivaciones a especialistas y 2.°) nuevos síntomas cada cierto tiempo, visitas a especialistas y dudas diagnósticas. Pocos pacientes logran la fase final de autonomía.
ConclusiónEl viaje de una persona con FM en Latinoamérica está lleno de obstáculos. La meta deseada es que todos los agentes entiendan que el automanejo por parte del paciente con FM es una parte indispensable del éxito, y solo se puede lograr accediendo a recursos de forma precoz y guiado por profesionales.
To explore the patient journey of people with fibromyalgia (FM) in Latin American countries in order to identify problems in health care and other areas that may be resolvable.
MethodsQualitative study with phenomenological and content analysis approach through focus groups and patient journey (Ux; User Experience) methodology. Nine virtual focus groups were conducted with FM patients and healthcare professionals in Argentina, Mexico and Colombia recruited from key informants and social networks.
ResultsForty-three people participated (33 were clinicians and 10 were patients). The agents interacting with the patient in their disease journey are found in three spheres: healthcare (multiple medical specialists and other professionals), support and work life (including patient associations) and socioeconomic context. The line of the journey presents two large sections, two loops and a thin dashed line. The two major sections represent the time from first symptoms to medical visit (characterized by self-medication and denial) and the time from diagnosis to follow-up (characterized by high expectations and multiple contacts to make life changes that are not realized). The two loop phases include (1) succession of misdiagnoses and mistreatments and referrals to specialists and (2) new symptoms every so often, visits to specialists, diagnostic doubts, and impatience. Very few patients manage to reach the final phase of autonomy.
ConclusionThe journey of a person with FM in Latin America is full of obstacles and loops. The desired goal is for all the agents involved to understand that self-management by the patient with FM is an essential part of success, and this can only be achieved with early access to resources and guidance from professionals.
La fibromialgia (FM) es una enfermedad crónica caracterizada por dolor crónico, con una prevalencia entre el 0,5 y el 5,0%1, que afecta a las mujeres entre 2 y 7 veces más que a los varones2. Se caracteriza por un dolor crónico generalizado al que se suman otros síntomas inespecíficos, como alteraciones del sueño, fatiga, rigidez articular, problemas de concentración, cefaleas o migrañas, parestesias y vejiga o intestino irritable, entre otros3.
La presencia de la FM tiene un gran impacto en la calidad de vida de los individuos que la padecen y en su desenvolvimiento a nivel personal, familiar y social, lo que les lleva a rupturas, obligaciones familiares añadidas e, incluso, pérdidas económicas tanto por los costes sanitarios y de cuidados como por los laborales, llevando en muchas ocasiones a incapacidad laboral4. El impacto económico de la FM en el empleo es notable, hasta el punto de que casi la mitad de los pacientes faltó al menos 2 semanas de trabajo en el último año a causa de la FM, casi un cuarto, de hecho, no pudo trabajar en absoluto, y otro cuarto no pudo trabajar todo el tiempo a causa de la FM5,6.
Aunque la FM es la afección de dolor crónico generalizado más común, a menudo está subdiagnosticada7, a pesar de que se ha demostrado que el diagnóstico de la FM no solo aumenta la satisfacción de los pacientes8, sino que además reduce la utilización de los recursos sanitarios y la frecuentación asistencial9. Incluso, podría apuntarse que la FM suele percibirse incorrectamente como un «diagnóstico de exclusión», al que no se quiere llegar10.
Se sabe mucho sobre la FM, incluidas sus posibles causas, los mecanismos del dolor implicados, el pronóstico a largo plazo y hasta los tratamientos que son eficaces y los que no. Sin embargo, la amplia gama de profesionales sanitarios a los que acuden las personas con FM destaca en general por tener un conocimiento limitado o sesgado de la enfermedad y de las opciones de manejo11-13.
Hasta la fecha, la investigación se ha centrado en gran medida en el diagnóstico y los tratamientos; dejándose de lado aspectos organizativos de la atención a las personas con FM. Esta brecha de evidencia se destacó en las recomendaciones sobre el manejo de la FM de la Alianza Europea de Asociaciones de Reumatología (EULAR) actualizadas en 201714.
El entorno sanitario europeo y de América Latina es diferente. En una encuesta realizada en estas 2 regiones15 se encontró que, en Europa, las personas con FM son con más frecuencia atendidas en atención primaria que en especializada, en comparación con solo el 32% de los residentes en países de América Latina. La capacidad de realizar una evaluación y un diagnóstico eficientes y precisos depende de los conocimientos previos del médico y de su formación, y las diferencias en la formación entre los países pueden haber influido en el recorrido de los pacientes hasta el diagnóstico16,17. Así mismo, los avances en la comprensión de la fisiopatología de la FM pueden no haberse extendido a los especialistas de atención primaria, y también pueden diferir entre regiones, p, ej., como indican las diferencias en el conocimiento y la adopción de los criterios del Colegio Americano de Reumatología (ACR).
A la hora de mejorar la atención de cualquier enfermedad es importante identificar los problemas y las necesidades, así como los puntos en que la práctica clínica se aleja de las recomendaciones basadas en la evidencia y por qué. Es por ello por lo que en este análisis del contexto se justifica una evaluación cualitativa. El objetivo de este estudio es explorar los eventos en el viaje o vivencias de las personas con FM en los países latinoamericanos, desde el inicio de la sintomatología hasta el diagnóstico, y posterior vivencia con la enfermedad, la relación entre las personas con FM y los profesionales sanitarios, el manejo de la enfermedad (seguimiento, tratamientos, derivaciones) y los posibles eventos con el sistema sanitario, con el fin último de identificar los problemas en la atención sanitaria y en el ámbito social y laboral, y otros ámbitos que puedan ser resolubles.
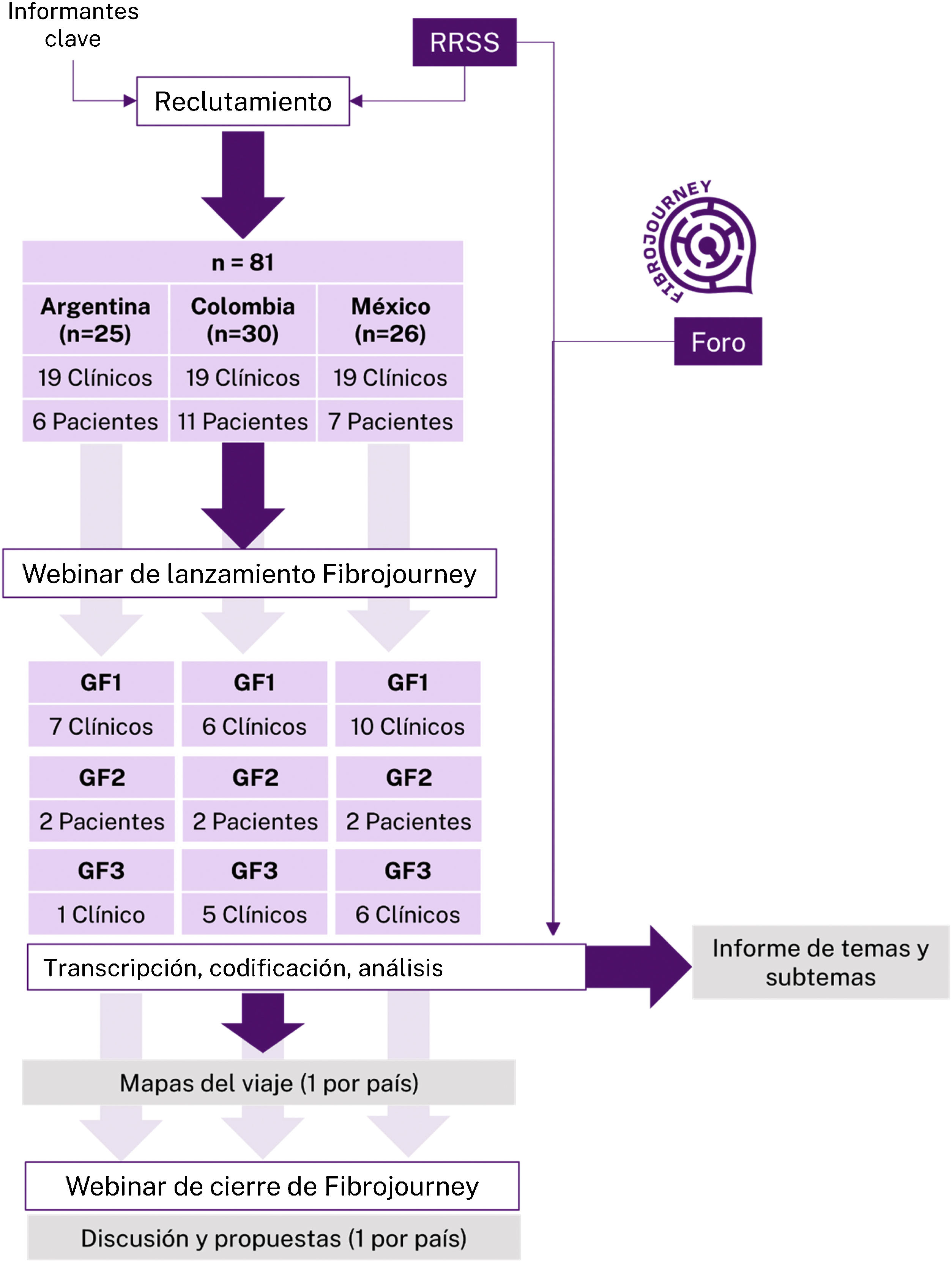
MétodosSe realizó un estudio cualitativo con enfoque fenomenológico y de análisis de contenido a través de grupos focales. La figura 1 muestra las fases del estudio y la tasa de participación en cada una.
Población del estudioHubo 2 tipos de participantes, uno con perspectiva vivencial (personas con FM y mayores de 18 años) y otro con perspectiva de experto (profesionales de la salud que atienden a personas con FM). Para su selección se llevó a cabo un muestreo intencional. Las personas con FM se reclutaron en redes sociales (Twitter®, Instagram®, Facebook®, LinkedIn®) en cuentas dedicadas al proyecto (@fibrojourney_) y a través de informantes clave (personas influyentes en asociaciones de pacientes o en las redes, o médicos que sugirieron participar a pacientes que atienden).
Los profesionales de la salud se reclutaron, también en parte, a través de redes sociales y a través de informantes clave (en este caso se utilizaron los coordinadores de un proyecto formativo en FM), que seleccionaron e invitaron a personas clave en sus respectivos países que habitualmente tratan con pacientes con FM.
Para los grupos de pacientes, se intentó que al menos hubiera 6 por país, al menos un varón por país y no todo en asociaciones de pacientes, con al menos uno por país de reciente diagnóstico y de grupos etarios variados. En cuanto a los clínicos, las indicaciones para la selección fue que se tratara de cualquier profesional de la salud en la proporción en que estos atienden habitualmente FM en su país (p. ej., reumatólogos, médicos de atención primaria, psiquiatras, psicólogos, médicos del deporte, rehabilitadores, médicos del dolor, etc.), independientemente de los años de experiencia y con variabilidad geográfica y de género. En ambos casos se trata de adultos.
Se contactó con ellos por correo electrónico o mensajes directos previos en redes sociales. La participación fue en todo caso voluntaria, el estudio se llevó a cabo de acuerdo con los principios éticos básicos contenidos en la declaración de Helsinki y las guías de buenas prácticas clínicas, y se mantuvo la protección de datos en todo momento. El protocolo, los consentimientos informados y demás documentación del estudio se enviaron a un comité independiente acreditado para su evaluación y, tras revisar la documentación, el comité acordó que al no considerarse un estudio de investigación médica propiamente dicho, tal y como está diseñado (es un estudio cualitativo), un comité ético de investigación con medicamentos no entra a valorar este tipo de estudios.
Grupos focales y datosSe llevaron a cabo 9 grupos focales, de los cuales, 3 fueron con personas con FM y 6 de profesionales de la salud. Los grupos tuvieron una duración de 1,5 h, fueron virtuales (usando la plataforma Zoom®), de manera que cada participante estaba en un entorno distinto, pero habitual para cada uno de ellos. Estuvieron moderados por metodólogas reumatólogas no ejercientes, sin relación previa con los pacientes o los profesionales incluidos (TO y LC), salvo en el caso de algún informante clave con el que una de ellas había participado en el pasado en estudios sobre otros temas. Ambas son doctoras y tienen experiencia en metodología cualitativa. No había más presentes aparte de moderadoras y participantes.
Los participantes habían asistido previamente a una reunión de lanzamiento del estudio en la que se presentó la metodología a seguir y los objetivos y se compartió con ellos el interés por conocer la experiencia de las personas con FM en Latinoamérica y ayudar a desarrollar planes de acción. En ningún caso existe una motivación comercial. Ambas investigadoras mantienen una actitud empática y abierta ante las personas que tienen FM y que ven a pacientes con FM.
Las variables no estaban prefijadas, salvo las descriptivas, que en el grupo de pacientes eran la edad, el sexo y la duración de la FM y en el grupo de profesionales sanitarios la profesión y los años de experiencia.
Se diseñaron preguntas guía para ser utilizadas por las moderadoras de los grupos focales, que incluían preguntas abiertas sobre ¿qué cosas ocurrieron?, ¿hasta cuántos profesionales sanitarios u otros se visitó antes de dar con un diagnóstico?, ¿cómo fue el diagnóstico?, ¿quién y cómo realizó el seguimiento? y problemas en la relación con el sistema, dado que ese era la estructura para poder plasmar la información en mapas del viaje. Todos los grupos se grabaron (audio e imagen), previo consentimiento de los asistentes para su transcripción posterior. TO y LC se encargaron de la transcripción de los archivos incluyendo las observaciones pertinentes del estado de ánimo de los participantes, no solo el discurso. Las transcripciones se comprobaron entre las 2 metodólogas más la diseñadora gráfica. La diseñadora gráfica tomó, además, notas de las grabaciones para, de forma específica, rellenar los mapas del viaje.
AnálisisUna metodóloga (TO) utilizó el programa Atlas.Ti© para la codificación y síntesis con una técnica mixta inductiva (en base a los puntos necesarios para el mapa del viaje: actores, relaciones e interdependencias, eventos, puntos de contacto, emociones y obstáculos/oportunidades) y deductiva (en función de los temas y subtemas que surgieron en los grupos focales). Además, la diseñadora gráfica (MP) utilizó la perspectiva de la experiencia del usuario o patient-journey18-20 directamente sobre las grabaciones, identificando actores, relaciones e interdependencias, eventos, puntos de contacto, emociones y obstáculos y oportunidades. Ambos análisis se hicieron de forma independiente y se pusieron en común y discutiendo posteriormente entre ellas y con los grupos de cada país.
Los resultados se prepararon en forma de figuras, árboles y verbatim de ejemplo, así como en mapas del viaje. La confección de estos mapas la llevó a cabo la diseñadora gráfica (MP), especializada en user experience (Ux).
ResultadosParticipantesEn total participaron 43 personas, de las cuales 33 eran clínicos y 10 pacientes (de los cuales 2 eran varones). Esto supone el 53% de todos los invitados a participar (fig. 1). La no participación se debió en los casos que respondieron a la dificultad para tener una reunión a las horas acordadas. La tasa de participación era algo superior entre profesionales sanitarios que entre pacientes (58 y 42%, respectivamente). Los clínicos eran en su mayoría reumatólogos (n=12 reumatólogos +8 reumatólogos e internistas + un médico clínico y reumatólogo), había además 2 médicos de familia, 2 fisiatras (una era además médico general), un traumatólogo, un reumatóloga pediátrica y un pediatra, 2 anestesiólogos/algólogos (también lo son de cuidados paliativos), un médico internista, un médico de la actividad física y deportiva y un urgenciólogo. Por países, la tasa de participación fue mayor en México (81%), seguida de Colombia (43%) y Argentina (36%). Los años de experiencia de los profesionales sanitarios oscilaron entre uno y 49.
Dada la baja participación de pacientes, se optó por recoger también información a partir de redes sociales y de un foro preparado en una web del proyecto a la que todos tenían acceso. La información que se recogió de estas fuentes no fue sustancialmente distinta en contenido de la ya recogida y analizada. La información que se recabó en el tercer grupo de cada país añadía poca información a la recabada con anterioridad (saturación), por lo que las moderadoras intentaron guiar las discusiones hacia fenómenos colaterales, incluidas emociones.
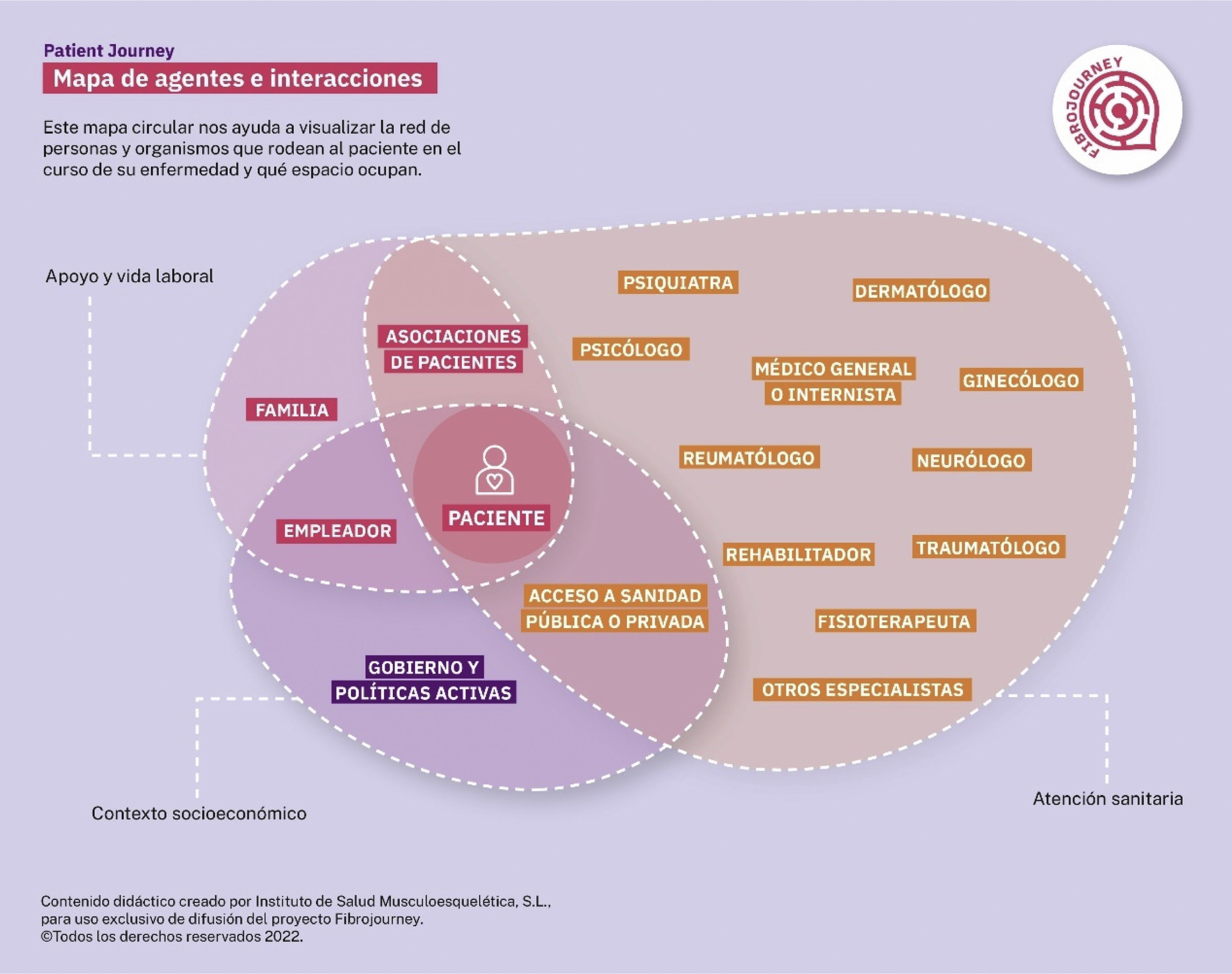
Mapa de agentes e interaccionesLa figura 2 muestra el primer resultado del patient-journey: el mapa de agentes e interacciones. Este se puede dividir en 3 esferas, la de la atención sanitaria, la del apoyo y vida laboral y la del contexto socioeconómico. En la esfera de la atención sanitaria llama la atención la multitud de profesionales que llegan a interactuar con estas personas, tanto antes como después del diagnóstico. En la esfera más cercana al paciente estaría la familia y el trabajo; en concreto en este último, es importante la interacción con el empleador. En esta esfera, en conjunto con la de la atención sanitaria estarían las asociaciones de pacientes. Por último, el contexto socioeconómico, con el gobierno y las políticas activas, marcará el acceso a la sanidad pública o privada, y las políticas de trabajo que determinarán que una persona con FM esté cubierta en los periodos de mayor dolor o fatiga o si precisa solicitar la discapacidad.
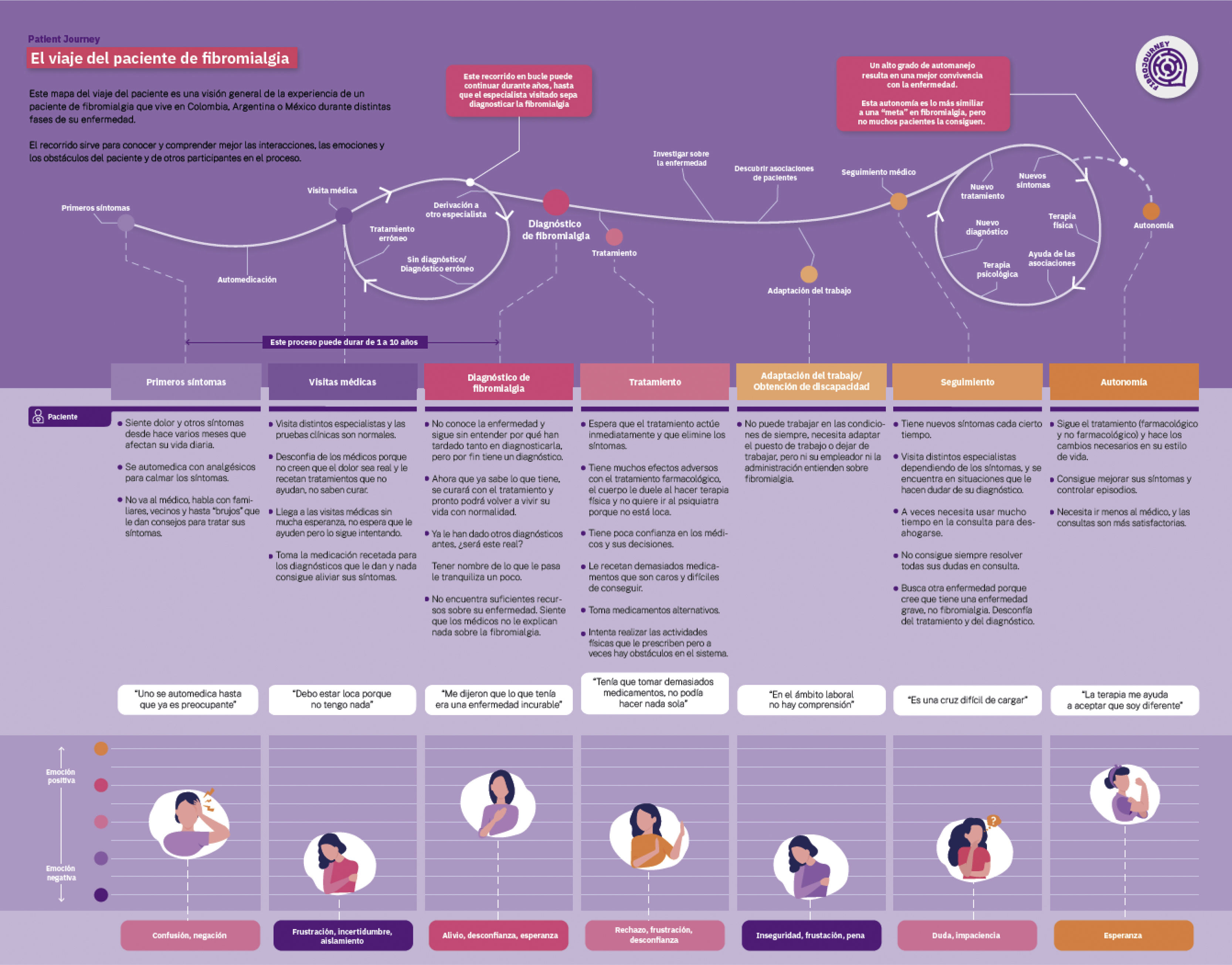
Mapa del viajeLa figura 3 muestra el viaje del paciente con FM. La línea del viaje presenta 2 grandes tramos, 2 bucles y una línea discontinua delgada. Los 2 grandes tramos representan el viaje que va desde los primeros síntomas hasta la visita médica y el que va desde el diagnóstico hasta el seguimiento. En el primero, el paciente siente dolor y otros síntomas desde hace varios meses que afectan su vida diaria, se automedica con analgésicos para calmar los síntomas y, normalmente no va al médico, habla con familiares, vecinos y hasta «brujos» que le dan consejos para tratar sus síntomas («uno se automedica hasta que ya es preocupante»). La emoción asignada a esta fase es de confusión y negación. Tras este tramo, el paciente decide pedir ayuda y se entra en una fase de bucle en la que se suceden diagnósticos y tratamientos erróneos, y derivaciones a especialistas. En todos los casos las pruebas clínicas son normales y comienza una desconfianza hacia los médicos porque no creen que el dolor sea real y le recetan tratamientos que no ayudan, no saben curar. Llega a las visitas médicas sin mucha esperanza, no espera que le ayuden, pero lo sigue intentando. Toma la medicación recetada para los diagnósticos que le dan y nada consigue aliviar sus síntomas. La emoción que se le asigna a esta fase es de frustración, incertidumbre y aislamiento («debo estar loca porque no tengo nada»). Este recorrido en bucle puede continuar durante años, hasta que el especialista visitado sepa diagnosticar la fibromialgia. En este momento comienza el otro tramo largo del viaje. La paciente normalmente no conoce la enfermedad y sigue sin entender por qué han tardado tanto en diagnosticarla, pero por fin tiene un diagnóstico. Piensa que ahora que ya sabe lo que tiene, se curará con el tratamiento y pronto podrá volver a vivir su vida con normalidad, lo que le tranquiliza, aunque duda de la certeza del diagnóstico («Me dijeron que lo que tenía era una enfermedad incurable»). No encuentra suficientes recursos sobre su enfermedad y siente que los médicos no le explican nada sobre la fibromialgia. La emoción de esta fase sería alivio, desconfianza, esperanza. En este tramo empieza también un tratamiento farmacológico tras otro en los que pone excesivas expectativas, y generalmente con muchos efectos adversos. No tolera bien la terapia física y rechaza ir al psicólogo o psiquiatra. Todo ello desemboca en poca confianza en los médicos y sus decisiones («tenía que tomar demasiados medicamentos, no podía hacer nada sola»). Los medicamentos que le recetan cada vez son más caros y difíciles de conseguir. Empieza, si no tomaba ya, a tomar terapias alternativas. Intenta realizar las actividades físicas que le prescriben, pero a veces hay obstáculos en el sistema. La emoción asignada a esta fase es de rechazo, frustración y desconfianza. En este tramo también investiga sobre la enfermedad y descubre las asociaciones, a las que puede acudir o no. También tiene lugar la adaptación del trabajo. No puede trabajar en las condiciones de siempre, necesita adaptar el puesto de trabajo o dejar de trabajar, pero ni su empleador ni la administración entienden sobre FM, lo que genera inseguridad, frustración y pena («en el ámbito laboral no hay comprensión»). Entra en un nuevo bucle caracterizado por nuevos síntomas cada cierto tiempo. Visita distintos especialistas dependiendo de los síntomas, y se encuentra en situaciones que le hacen dudar de su diagnóstico. A veces necesita usar mucho tiempo en la consulta para desahogarse. No consigue siempre resolver todas sus dudas en consulta. Busca otra enfermedad porque cree que tiene una enfermedad grave, no FM. Desconfía del tratamiento y del diagnóstico. Siente duda e impaciencia («es una cruz difícil de cargar»). Muy pocos pacientes logran llegar a la fase final de autonomía. Es el momento en que la paciente descubre que un alto grado de automanejo resulta en una mejor convivencia con la enfermedad. La paciente sigue el tratamiento (farmacológico y no farmacológico) y hace los cambios necesarios en su estilo de vida. Consigue mejorar sus síntomas y controlar episodios. Necesita ir menos al médico, y las consultas son más satisfactorias, sintiéndose esperanzada («la terapia me ayuda a aceptar que soy diferente»). Esta autonomía es lo más similar a una «meta» en FM, pero no muchos pacientes la consiguen.
La parte paralela del viaje en la que están los demás agentes se desarrolla en el material suplementario. El contexto familiar puede llegar a ser muy duro para estos pacientes. Los distintos especialistas se sienten también frustrados en lo que les toca, desde desconocimiento de la enfermedad y su manejo, a falta de tiempo o de confianza del paciente en terapias no farmacológicas, o a falta de recursos para derivar apropiadamente a profesionales que sepan y puedan tratar la FM. Las asociaciones de pacientes suplen muchas de las deficiencias del sistema.
Temas y subtemasHemos divido los temas en 2 momentos diferentes, según se refieran al diagnóstico o al manejo y seguimiento de estos pacientes.
DiagnósticoA la hora de realizar el diagnóstico, los grupos destacaron la gran constelación de síntomas que pueden presentar estos pacientes como uno de los grandes obstáculos para obtener un diagnóstico. Tanto los profesionales como los pacientes con enfermedad implicados en los grupos trataron distintos aspectos a evaluar a la hora de hacer el diagnóstico (aspectos de la propia FM y del sistema, a tener en cuenta). También las dificultades a la hora de realizar el diagnóstico en los distintos pacientes y las estrategias (tabla 1).
Temas y subtemas con verbatim
| Diagnóstico | ||
|---|---|---|
| Síntomas | «eminentemente clínico»«cronicidad del dolor»«cuando la respuesta es todo»«no encontramos nada inflamatorio»«dolor inexplicable, muy intenso que le dificulta mucho su calidad de vida»«sí, la exploración, escuchar al paciente, obviamente el interrogatorio. Y a veces, simplemente en el interrogatorio, en el tipo de dolor, las características que lo acompañan, en las limitaciones en su vida diaria, en las actividades deportivas, en sus relaciones sociales, etc., nos vamos dando ya la gran pista de que estamos ante un cuadro de fibromialgia, pues sí, también solicito exámenes de laboratorio corroborando que todo está en orden» | «Uno tiene un peregrinar muy extenso de ir buscando ese diagnóstico»«Esto que les comparto, pues fue alrededor de casi 2 años del 2008 al 2010, hasta que obtuve el diagnóstico de fibromialgia»«Yo fui diagnosticada hace aproximadamente 3 años, pero tengo unos 15 años anteriores con diferentes sintomatologías» |
| Aspectos a evaluar en el diagnóstico | «Factores afectivos, sociales y evaluar ciertos componentes laborales»«evento estresante agudo»«riesgo de sobrediagnosticar a los pacientes»«los recibo con más de 5-8 años de dar vueltas sin diagnóstico»«vienen con la necesidad de que los revisen, que los toquen, que quizás pasaron por muchas especialidades donde solo les han pedido estudios y nunca los han tocado a los pacientes»«una evaluación psicológica inicial, si puede ser, porque el paciente desde el momento en que uno le dice esto tiene que ver con los trastornos del ánimo y con la manera que uno percibe y actúa ante la vida y ante los problemas de la vida, eso ya le parece como algo que rechaza generalmente»«ha pasado por 6 o 7 médicos antes»«Las pacientes con FM, tienen una constelación de síntomas, y además, hay algunas que tienen más contenido emocional otras más contenido físico, en fin, ahí puedes encontrar como pequeños subgrupos dentro de las mismas pacientes con FM» | |
| Dificultades en el diagnóstico | «La fibromialgia no solamente tiene un entorno físico, sino también un entorno emocional y un entorno familiar, incluso a veces»«a mí me llegan pacientes que tienen mucho tiempo sin un diagnóstico, y habiendo peregrinado por el sistema estatal y el sistema privado con las distintas especialidades y polimedicados»«pacientes que han pasado por todos los estudios, pacientes que vienen polimedicados, con dosis altas de pregabalina o duloxetina, con analgésicos, con tramadol, con todo, con montones de estudios, porque ya pasaron por el traumatólogo, por reumatólogos, no resolvieron, entonces vienen a consultas y también me pasa con pacientes que no han sido estudiados y que vienen con una diagnóstico de FM, porque algún médico le dijo que era FM y no; cuando yo empiezo a hacer todos los estudios resultó que no era FM, entonces para mí, yo siempre les digo que lo más importante para mí es la diferencia en el diagnóstico de FM y que ese síntoma de dolor crónico me esté tapando una enfermedad diferente debajo, porque yo en oncología veo, a veces, diagnósticos de FM en pacientes oncológicos con cuadros de otra índole en los que no se llegó al diagnóstico»«La falta de conocimiento a nivel es una barrera» | «Me parece que todavía hay muchísima desinformación»«Al que recién van a diagnosticar o que todavía no han diagnosticado, y si lo diagnostican, sigue buscando para ver que es lo que tiene porque inicialmente no dan con ese diagnóstico» |
| Estrategias a utilizar | «Comunicarle al paciente lo que tiene»«yo le hablo de la realidad de la enfermedad, de la calidad de vida que va a tener que va a depender de muchos factores pero fundamentalmente del paciente»«decir que uno les cree que le duele porque hay una especie de sensación en la familia de que la persona está inventando el dolor que como beneficio secundario de que todo el mundo le preste atención o más sobre ella, pero uno tiene que decir que realmente es una enfermedad que existe»«porque eso a los pacientes los tranquiliza, les baja la ansiedad como que quizá alguno en la primera consulta no le da nada de medicación o le manda hacer algún estudio, pero darle nombre a la patología por lo menos en mi experiencia siempre los tranquiliza»«un enfermo que hay que abordarlo en forma multidisciplinaria y eso requiere un esfuerzo importante de grupo, de trabajo de un equipo, de grupo con a veces psiquiatra, con neurólogo especialista en dolor, con fisiatra. Todo esto hace que el enfoque tiene que ser bien multidisciplinario y eso requiere por parte del médico un esfuerzo» | «Creo que un punto clave sería tener una información, una comunicación entre las distintas especialidades» |
| Dificultades y problemas en el seguimiento | ||
|---|---|---|
| Formación | «El médico general, al no tener las herramientas suficientes de conocimiento, que no adquieren en el pregrado, termina patinando»«el problema de esta formación está en pregrado»«no tengan un conocimiento suficiente para enfocarlo»«brecha grande ahí inclusive en la formación de especialistas»«en la mayoría de las universidades, en pregrado, los estudiantes no tienen rotación ni por fisiatría, ni por reumatología, por ortopedia, pues, es una rotación básicamente quirúrgica»«consideran que es algo que se está inventando el paciente, que es algo psicológico, o como bien decía XX, es normal que no quieren ir a trabajar o que quieren inventarse»«Los fisiatras no están muy formados, muy sensibilizados en el tema»«Muchos médicos no creen en la enfermedad y los pacientes llegan decepcionados» | «Porque uno va a atención primaria y al médico de atención primaria le falta la suficiente cancha»«No sabían a donde derivar»«Acá hay médicos que te dicen que no existe» |
| Manejo | «Pidiendo muchos exámenes que no son pertinentes y demorando el diagnóstico del paciente»«Hay colegas a los que no les gusta manejar pacientes con fibromialgia, y prefieren enviarlos a otra especialidad, pero lo general es que nos quedamos con ellos»«yo prefiero ver pacientes de autoinmunes y este paciente se lo derivo al rehabilitador, al médico de dolor o al deportólogo»«un paciente que ha estado dando vueltas por el sistema, si alguien le pone un diagnóstico ¿no se queda tranquilo con fibromialgia? ¿Busca siempre algo más?»«cuando se cuenta con el apoyo de servicios como psicología clínica, y ese tipo de cosas, se puede uno apoyar un poquito más en eso, pero en el hospital público el manejo tiende a ser farmacológico, muy poco tiempo, y la tasa de éxito no es tan buena a nivel privado, ahí cambia la cosa»«Yo creo que al paciente con FM hay que convencerlo de que debe tomar su tratamiento unas semanas y no unos días, porque muchas veces los pacientes creen que somos magos, entonces hay que pedirles que sigan el tratamiento por semanas y van a ver una mejoría»«Nos cuesta armar equipos multidisciplinarios»«Es que los pacientes sufriesen con más frecuencia efectos secundarios a todos los medicamentos que les damos y ellos toleran muy poco por mucho que usemos dosis pequeñas y que tratemos de combinar de la manera más racional posible todos los medicamentos les dan efectos secundarios»«nosotros no asumimos bien que hay toda una gama de cosas que se tienen que hace además de la medicina que no es tan maravillosa, ayuda, desde luego que es superimportante, pero este modelo en donde enfermedad»«no pueden conseguir la próxima consulta y no tienen quien les haga la receta entonces ahí también pierde la adherencia o la continuidad del tratamiento» | Algunos especialistas manifiestan a los pacientes: «yo no le trato la fibromialgia, no venga más conmigo»«Ya fui a tantos reumatólogos, a tantos especialistas, ya no quiero más»«Tengo un diagnóstico y no, sigo haciendo laboratorios, sigo haciendo (…) esto es desconocimiento del profesional» |
| Otros profesionales | «Que sea la enfermera, quien hace la labor, a parte de los signos y demás de la paciente, pues puede también colaborar en el aspecto de educación, porque la enfermera como tal, pues tiene también, un amplio conocimiento de muchas cosas que podrían utilizarse, que en términos generales no lo hacemos en términos generales»«yo creo que el área de la enfermería es un área terriblemente desaprovechada en nuestro país»«el papel del médico es como muy importante, y se menosprecia de manera equivocada lo que podría ayudar enfermería»«Y las enfermeras formadas, tienden a irse a ser especialistas. Las enfermeras especialistas que lo hacen básicamente en medicina crítica, o en atención neonatal»«en donde no solo participe médico en su papel, la enfermera en su papel de enfermería, pero también como educadora, sino también trabajo social, psicología clínica y tanatología» | «Empecé a tener problemas de este tipo ya y fue lo que ya me hizo buscar, pues, ayuda psicológica. Y fue donde caí con mi psicóloga, XX, que me ha ayudado muchísimo en este sentido ¿no? A conocer muchas cosas y también a salir» |
| Entorno familiar y social | «grado de disfuncionalidad familiar importante»«brecha importante porque realmente asociaciones de pacientes con fibromialgia, pocas, ¿no?»«si esta invisibilidad del problema, esto de que la gente no se ve enferma, y sin embargo no se puede levantar de la cama pues les cae esta etiqueta: hipocondriacos, simuladores, exagerados, nos quieres arruinar la vida, porque además es muy fluctuante, tanto el dolor como la fatiga, entonces puede ser muy limitante, tenían un plan para el fin de semana y al final, no van pues porque se sintió muy mal, entonces ya parece así como un tema a propósito y empieza a haber mucha fricción familiar y finalmente la indiferencia de los médicos que ya también se comentaba»«Algunos de los pacientes quieren soluciones rápidas y fáciles. Ese es un problema»«impacta en la economía familiar»«hay pacientes que asumen la enfermedad y, desafortunadamente, he tenido por ejemplo pacientes que a veces van las primeras consultas acompañadas a lo mejor del esposo y no sé, a la segunda o tercera consulta resulta que ya, esto, las han dejado, ya están en trámites de divorcio, porque finalmente deciden como no acompañar a la paciente con fibromialgia y entonces se olvidan como de los aspectos negativos»«no tienen como una red de apoyo en la familia y que finalmente a veces tienen que continuar solas y a veces no tienen una adecuada posibilidad de trabajar»«las cuestiones psico-socio-económicas hacen que incluso abandonen la consulta misma de reumatología, porque no tienen la red de apoyo familiar»«los tildan de flojos, simplemente no entienden» | «Es difícil cuando tienes una familia que no cree en la enfermedad y que creen que son los nervios, que son, es un problema psicológico»«Me costó mucho que la gente lo creyera»«Cómo es posible que tengas eso, si yo te veo muy bien»«los tildan de ansiosos»«uno se le acaba la vida social. Yo no puedo hacer deporte, yo no voy a reuniones, yo no salgo de mi casa. Yo puedo levantar nada, porque si hago algo de trabajo, no soporto los dolores»«La ayuda psicológica me sirvió (…) dentro de mi casa, que era también la situación muy difícil el que ni mi esposo ni mis hijos me entendieran»«Yo cuento con mi esposa y con mi hijo y ellos me ayudaron muchísimo. Pero no vean la gente… Hay gente que ya está vencida y se siente trabada por eso. Yo trato todos los días de levantarme y hallar una razón en mi vida, pero… Me cuentan que, en la calle, la vida ya no les va en nada» |
| Autonomía | «hay pacientes especialmente, esa es mi apreciación, mayores de 50 años que no saben qué hacer con la autonomía»«están como acostumbrados al modelo paternalista y es difícil que adopten nuevas estrategias, o sea, es un trabajo extra que los tienes que convencer de que también depende de ellos entonces, es complicado»«convencerlos de la importancia de practicar ejercicios y hacer una rutina es complicado pero tiene buenos resultados a largo plazo»«La experiencia es valiosísima para entender que responsabilizar a los pacientes es verdaderamente complejo, pero yo creo que ese es el cambio maravilloso de dejar el paternalismo y que se use la autonomía»«Yo si he notado, y voy a aclarar, no solamente en fibromialgia en general en el dolor crónico, yo si noto una brecha generacional. Significa, que por ejemplo, esto que es la autonomía del paciente que ha sido muy valioso para que participe en las decisiones y además se respete»«Hacerles ver que es un problema en el que ellos son participantes activos, que puede tornarse en más crónico en algunos casos, quizás en otros no presenta tanto problema y respondan mejor, pero que no hay una sola solución, no hay soluciones mágicas, y que es importante que los pacientes sean partícipes del proceso»«Así que eso también influye en el éxito terapéutico, hasta donde está comprometido el paciente o la paciente para poder hacer cosas que mejoren globalmente su situación»«Esa obligación de que se hagan responsables, de que entiendan lo que les está pasando»«preguntarle qué sabe de su enfermedad o qué le han dicho, porque, desafortunadamente, me he encontrado que al paciente muchas de las veces, colegas reumatólogos y otros especialistas le dicen que es una enfermedad incapacitante o discapacitante que lo va a llevar a un pésimo pronóstico de calidad de vida y entonces le explico que eso no es así, que, entonces, hay que establecer metas de acuerdo a sus inquietudes y otras veces, tal vez, con el manejo multidisciplinario»«cuesta muchísimo trabajo que el paciente realmente tenga un apego terapéutico farmacológico y no farmacológico» | «Yo, bueno, a partir de que me diagnosticaron he seguido con el reumatólogo y he estado tomando terapia psicológica en la asociación Crecer. La hemos tomado en línea porque, pues, fue en el periodo de la de la pandemia. Y eso me ha ayudado bastante, primero a conocer la enfermedad, a entenderme a mí misma, a analizar la situación y a hacerme valer»«Que, sí es reconozco que ahora soy diferente y que tengo que aceptarme y a eso me ha ayudado la asociación, las terapias, a aceptarme, a quererme, a vivir con esta nueva condición» |
FM: fibromialgia.
Por las ideas transmitidas por los profesionales y los pacientes con enfermedad, es a la hora del seguimiento y en la evaluación continua de la FM cuando aparecen múltiples obstáculos. Quizás la más compartida por los participantes de los 3 países es la falta de formación adecuada, desde pregrado hasta la especialización. También distintos aspectos del manejo de la FM y la participación activa de otros profesionales, la necesidad de abordar también el ambiente y el entorno del paciente, así como de incentivar la autonomía del propio paciente (tabla 1).
Como último punto nos gustaría destacar la sombra de «duda» que surgen en casi todos los diagnósticos, desde el inicio de los síntomas, hasta el diagnóstico y el seguimiento, tanto por el entorno, los profesionales que atienden a las personas con FM, al entorno laboral y al propio sistema sanitario. En la tabla 2 resumimos esa sensación de incertidumbre que rodea a esta enfermedad durante todo el proceso.
Verbatim expresando incertidumbre
| Profesionales | Pacientes |
|---|---|
| «Le preguntó a todo el mundo y nadie le dio una solución, ni ningún tipo de medicación que les mejore» | «Me dieron medicación que no me resolvió el problema y qué tengo» |
| «los médicos tratan de sacarse de encima a los pacientes con FM» | «pero la verdad es que a nosotros nos tratan como pacientes de tercera mano. Ni siquiera de segunda, de tercera. Y tú vas a donde cualquier especialista, cualquier área de Medicina donde vayas a…» |
| «enormes bolsas de estudios que incluyen resonancias, ecografías, analíticas de diferentes tipos y en general, casi todo es normal y los médicos tratan de zafar de la consulta pidiendo nuevos estudios que habitualmente son normales y el enfermo viene diciendo me duele todo, dicen que no tengo nada pero a mi duele todo» | «Y resulta que a mí me calificaron la depresión, pero nunca pusieron nada de la fibromialgia» |
| «yo ya tomé todo ¿qué me va a dar?» | «el anestesiólogo me dijo “lo suyo es mental”. Yo me sentí ofendido pero el caso es que yo le dije…» |
| «si vos ves fibromialgia no estás como un reumatólogo» (menosprecio del profesional que ve FM) | «por qué me pasa esto si no tengo nada»«Acaso usted se siente discapacitada» |
FM: fibromialgia.
En nuestro estudio hemos comprobado cómo las barreras de acceso en el sistema llevan a la automedicación, posponiendo la visita médica y consecuentemente el diagnóstico y el tratamiento. Así mismo la falta generalizada de conocimiento sobre la enfermedad y el rechazo de su existencia retrasa el diagnóstico más de lo necesario.
Los pacientes con FM informan de experiencias difíciles con el sistema sanitario11,21,22. Es habitual que se sientan decepcionados, ignorados o impotentes durante la relación que establecen con los profesionales sanitarios y el sistema11,23-25.
También hemos comprobado que, una vez diagnosticada la FM, la educación al paciente es esencial para la adherencia al tratamiento, pero pocas veces quien hace el diagnóstico es también capaz de ofrecer una educación adecuada. El diagnóstico se recibe si hay «suerte», si se consigue un médico que sepa sobre la enfermedad. Esto significa para el paciente que tiene que dar vueltas en el sistema hasta que un médico conozca la FM y la diagnostique. No tener los historiales clínicos unificados y ofrecer una atención tan fragmentada pone obstáculos no solo en la obtención de un diagnóstico, sino que también dificulta su validez y tratamiento entre las distintas especialidades.
La participación en el apoyo asistencial también puede ser difícil debido a obstáculos al acceso a las consultas de medicina especializada26,27. Varios estudios se han centrado en la duda y la angustia de los pacientes que no perciben una asistencia médica adecuada, así como en su búsqueda de legitimidad y en su resistencia a las explicaciones psicológicas del dolor y el sufrimiento28-31. También se ha investigado ampliamente el nomadismo y la estigmatización de los pacientes, así como las ambigüedades y dificultades de la interacción médico/paciente32-40
Los participantes reconocieron que el tratamiento más efectivo para la FM es multimodal, pero tanto los obstáculos del sistema como la reticencia de los pacientes complican la adherencia. La adherencia al tratamiento no es buena y cuando se nota mejoría, se abandona el tratamiento.
Hayes et al. informan del sentimiento de impotencia que experimentan los médicos que se enfrentan a la FM11. Este contexto de insatisfacción y cuestionamiento de la confianza mutua puede, como demuestran Durif-Bruckert et al., amplificar el dolor41. La búsqueda de un tratamiento es entonces concomitante a la búsqueda de una relación basada en la confianza mutua y la buena voluntad. Otro trabajo también señaló que la prescripción médica puede ser una señal «del interés del médico y del derecho a acceder a la terapéutica»42.
Otro de los hallazgos del estudio es que el trabajo ayuda a muchas pacientes a sentirse útiles y a estar ocupadas. El objetivo no debe ser buscar la discapacidad. Pero, aunque mantener el trabajo sea beneficioso para los pacientes, no siempre es posible por las características y las limitaciones de cada puesto de trabajo, por lo tanto, poder recibir la incapacidad es necesario económicamente para muchos pacientes. La FM es un diagnóstico negativo, tanto para los médicos como para los empleadores.
La falta de consenso entre los distintos profesionales para aceptar el diagnóstico agrava la incertidumbre y la situación general de los pacientes. Si el paciente es plenamente consciente de su FM, es capaz de autogestionarse y podrá tomar decisiones adecuadas independientes de las opiniones de profesionales que no crean en la existencia de la enfermedad. La FM puede mejorar o empeorar en distintos puntos de la vida, pero sigue siendo una enfermedad crónica. En base a lo comentado por los participantes, la autonomía puede ser muy útil para el control sintomático.
Al presentar los resultados a los grupos por países, les pedimos que intentaran identificar los problemas prioritarios y propusieran soluciones. En general todos insistieron en mejorar la formación, tanto de los médicos especialmente relacionados, incluidos los generalistas, como de otros profesionales de la salud implicados (psicólogos, fisioterapeutas, etc.) e incluso a pacientes expertos (en la universidad, en asociaciones [p. ej., ACED]), por la industria, por las aseguradoras (cursos de actualización). También se insistió en la necesidad de aumentar el conocimiento y la difusión de la enfermedad, basada en la información y el diálogo con el paciente y su entorno para restar estigma a la FM. Que la información que se ofrezca sea veraz, objetiva, actualizada, que se entienda bien que esta es una enfermedad que no se puede objetivar, pero que tiene su impacto y que se le quite el estigma a la salud mental. En cuanto a los canales, se destacó la colaboración entre asociaciones de pacientes y de profesionales (congresos, webs, desarrollo de materiales), canales institucionales como la TV o campañas. Entre ambas se encuentra la necesidad de mejorar el conocimiento y la formación del paciente con FM. Para ello se propone usar folletos explicativos/educativos en salas de espera médicas, aprovechar todos los recursos ya existentes especialmente los desarrollados por las asociaciones de pacientes, como material educativo para pacientes (sobre hábitos saludables, actividad física, autocuidado, autoevaluación, autocontrol y autogestión). En cuanto a las necesidades a nivel del sistema de salud es crítico hacer desaparecer el «esta enfermedad es tuya o mía»: la FM puede ser evaluada y tratada por distintos especialistas médicos y no médicos; es más se propone definir el costo de la enfermedad para el sistema y demostrar que los servicios integrales de la FM son costo-efectivos para el sistema. Por último, se debe hacer una valoración de la discapacidad e invalidez individualizada, no en base a tener o no una enfermedad concreta, para lo que se proponen medidas de lucha por los derechos.
Al tratarse de un estudio cualitativo, no hay posibilidad de realizar mediciones, y puede que ciertos apartados de los resultados obtenidos no sean extrapolables a todos los pacientes (por posible dificultad en el análisis de los datos o por problemas a la hora de la selección de los pacientes incluidos). Se intentó que los pacientes y profesionales fueran muy representativos, y cubrir todos los espectros de la afectación de la FM, para no perder información. Conviene considerar que a pesar de haber intentado hacer selección representativa, puede haber un sesgo con la elección de clínicos participantes, ya que el personal de salud en contacto con estos pacientes tiene una forma diferente de verlos y tratarlos, al contrario de aquellos que prefieren no verlos y por lo tanto no participan de este tipo de estudios.
En conclusión, podemos decir que el viaje de una persona con FM en Latinoamérica no es sencillo y está lleno de obstáculos y bucles, pero que es posible identificar salida al mismo si todos los agentes implicados entienden que el automanejo, la meta deseada, solo se puede lograr con el acceso a recursos de forma precoz y profesional.
FinanciaciónFibrojourney estuvo financiado con fondos propios del Instituto de Salud Musculoesquelética, SL. en colaboración con Viatris.
Conflicto de interesesTO y LC no han recibido honorarios ni subvenciones personales de ningún laboratorio, pero su instituto trabaja por contrato para laboratorios entre otras instituciones como Amgen, Fresenius Kabi España, Galápagos, Gilead, Pfizer, Lilly, Meda Pharma, MSD, Novartis, Roche, Sanofi Aventis, Upjohn, BMS, Novo Nordisk y Sandoz.
ODM ha recibido honorarios de Lilly, Pfizer y Amgen.
DGFA, MRSR, DM y CA declaran la ausencia de conflicto de intereses.
Estamos agradecidos a Victoria Romero Pazos, de Triple Axel, su diligente comunicación con los participantes y redes sociales y a Esther Martín-Blas, que preparó el campus Inmusc donde incluir el proyecto Fibrojourney y se encargó de la logística. Así mismo agradecemos a Estíbaliz Loza su participación en el grupo de discusión final como moderadora.
Por Argentina: Osvaldo Daniel Messina, Andrea Carvallo, Constanza Arguissain, Agustina Cáceres, Antonio Catalán Pellet, Beatriz Rodriguez, Dario O Mata, Eduardo Mario Kerzberg, Eliana Blanco, Jorge David Pujol, Juan José Scali, Lidia Cazal, Marina Soledad Dalpiaz, Mercedes Rodriguez, Miriam Mainieri, Mónica Meinardi, Norma Garrone, Norma Galasso, Ofelia Rivas, Pablo Beretta, Sabrina Martini, Soledad Andersen, Tomás Maresca, Verónica Garro y Zulema Costas.
Por Colombia: Daniel Gerardo Fernández Ávila, Julián Barahona, Ana María Arredondo, Andrés Garzón Forero, Ángela Maryoure Gigliola Suárez Moya, Angie Guasca, Annie Girón, Carlo Vinicio Caballero, Carlos Arteaga, Carlos Enrique Toro, Catalina Villota Eraso, Diana Gil Calderón, Bertilda Bernal, Eduardo Muñoz Jiménez, Francy Nelly Pérez Becerra, Jenny Paola Varela Rojas, Gina Ochoa Galeano, Josefina (Pepita) Bernat de Hurtado, Liliana Carolina Mancipe, María Lucía León, Monique Chalem, Olga Marcela Andrade Salazar, Oscar Virguez, Oscar Ruiz, Sonia Canchón, Sandra Navas, Susana López, Wilson Bautista-Molano, Yudy Milena Rodríguez Mojica y Guillermo Alfonso López.
Por México: Manuel Robles San Román, Alejandro Maya Gutierrez, Argelia Lara Solares, Blanca Adela Mota Mondragón, Cristina Hernández Díaz, Daniel Xibille, Emi González Martínez, Fedra Irazoque Palazuelos, Felisa Crespo Campos, Francisco Javier Silva Lira, Georgina Domínguez Ocadio, Ivon Karina Ruiz López, Jorge Miguel Galindo Guzmán, Juan Carlos Cajigas Melgoza, Lilia Andrade Ortega, Lucio Ventura Ríos, Margarita Eugenia Araujo Navarrete, María Morales Lopez, Maria Eugenia Dávalos, Maricruz Ríos Medina, Miriam Martinez Arriaga, Norberta Cruz Ortiz, Patricia Clark, Rodrigo Sánchez Rowold, Samara Mendieta Cerón y Teresa Oviedo Lugo.